
1
Practical obstetrics
DONE BY:-
Mohammed Ibrahim al-hamadany
Omer saadallah
2015-2016

2
Index
1. OSCE slides…………………………………………………………3
2. General notes……………………………….………………….44
3. Review of lectures……………………….…………………..56
3
Slide 1
- What is obstetric finding in doing abdominal examination ?
1. Calculate fundal height.
2. Grip (fundal,lateral,pelvic)
3. Fetal heart auscultation.
My finding is :-
Longitudinal lie
Cephalic presentation
Head is not engaged (not reach ischial spine)
Fetal heart is +ve
Slide 2
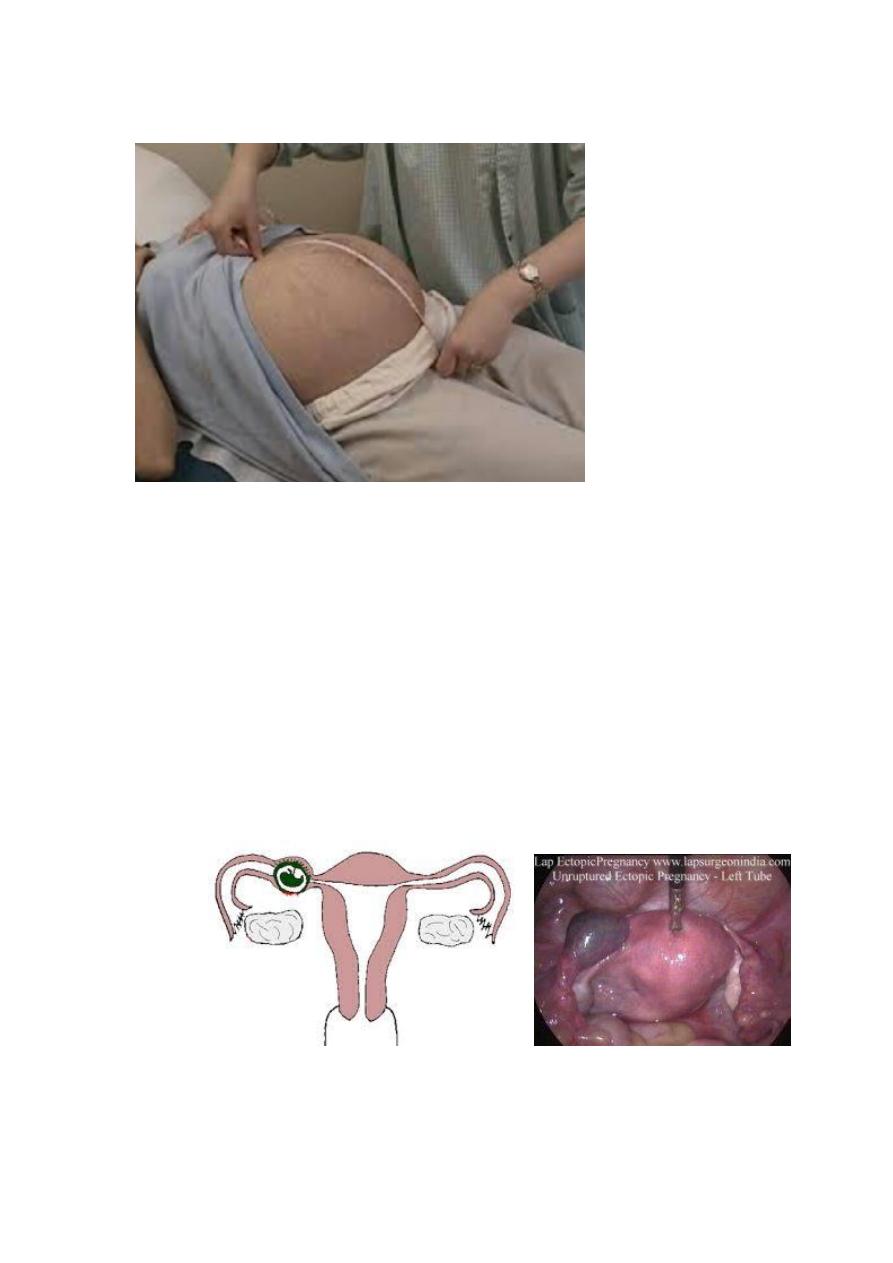
1. What is the diagnosis ?
Ectopic pregnancy
2. What is the clinical presentation ?

4
Asymptomatic
Sympyomatic
Abdominal pain
Amenorrhea
Vaginal bleeding
3. What is the investigation ?
Us
Hcg
Progesterone level
Laparoscopy
Culdocentesis
Uterine currttage
Surgery
Slide 3
1. What is the diagnosis ?
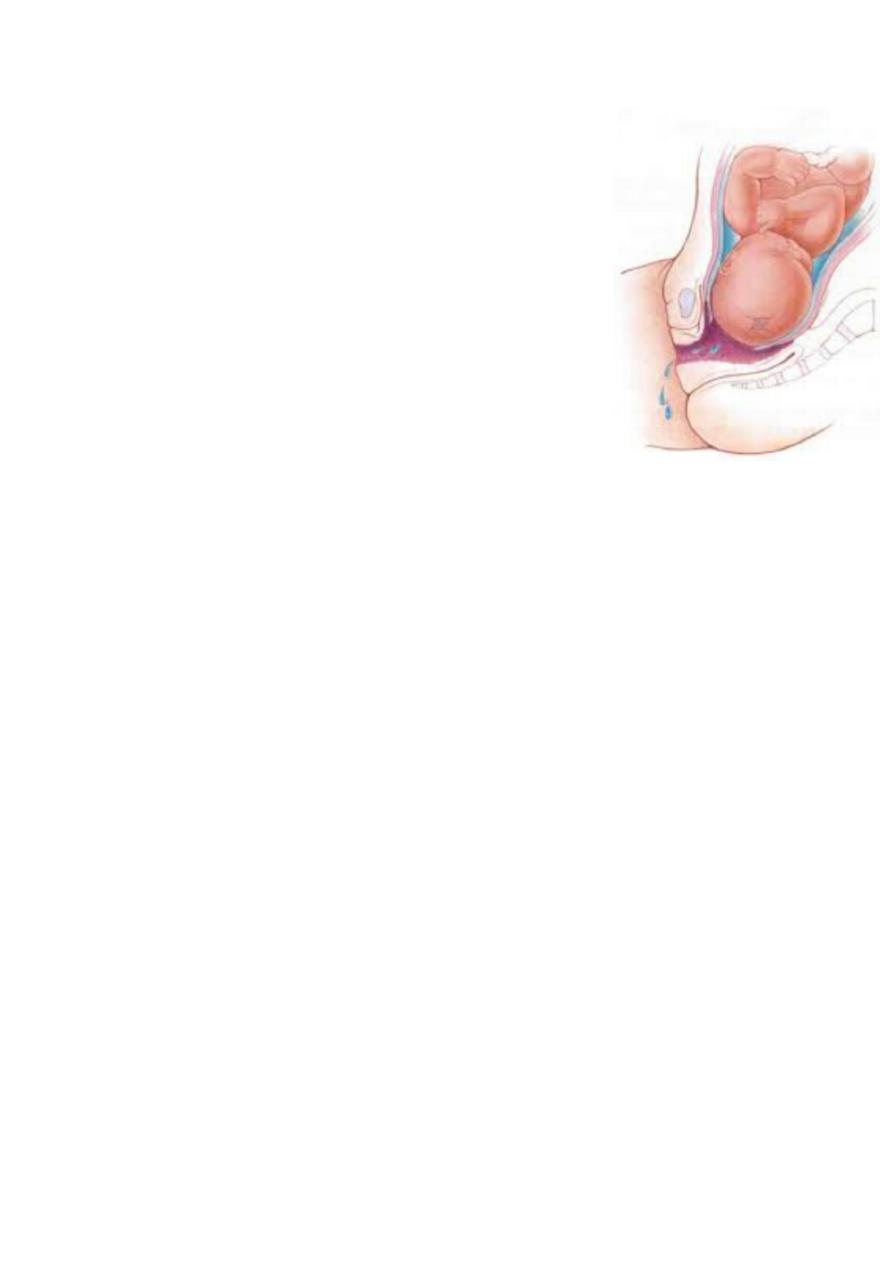
On the left :- cord presentation (intact membrane ).
One the right :- cord prolapse (ruptured membrane).
2. Management ?
Fetus a live and sufficiently mature the ideal is immediate
delivery by C.S.

5
Slide 4
- What is the indication and contraindication of foreceps?
- Maternal Indication
:
1. Maternal distress during 2nd stage
2. Prolonged 2nd stage .
3. Cardiopulmonary or vascular disease to reduce the stress of the
2nd stage of labour .
4. Vaginal birth after previous lower segment C.S. to reduce the
stress on the scar .
5. Significant vaginal bleeding .
- Fetal Indications
:
1. Malposition of the fetal head (OP, OT)
2. Fetal distress ( bradycardia or deceleration
) and cord prolapse .
3. Preterm baby (1500 – 2500 Kg
)
4. Vaginal delivery of breech : forceps for after coming head to avoid
traction on the trunk and the cervical spine and produce
controlled flexion of the head .
Contraindication
Absolute
:
1. lack of engagement .
2. Condition that contraindicate vaginal delivery. pelvic
abnormality , fetopelvic disproportion)
3. Fetal malposition (face ,brow

6
4. Dead fetus with postmortem changes .
5. Inability to diagnose the position of the fetal head
.
Relative
:
1. Fetal macrosomia .
2. Lack of experience .
3. Repeated fetal scalp blood sampling or trauma
4. Fetal bleeding or suspected coagulation defect
5. Premature < 34 weeks or less than 1500 gm .
Complication of assisted delivery :
1. Maternal complication :-
Soft tissue injuries includes :
Genital : uterine ,cervical ,vaginal ,perineal lacerations .
Bladder and urethral injury : retention ,fistula .
Rectal injuries : laceration ,fistula ,defecation problems .
2. Fetal complication :
- With forceps :
1. Transient facial marks.
2. Facial palsy .
3. Fracture of skull or facial bones .
4. Sever cervical cord damage .
- With vacuum :
1. Scalp injury . 6. Fracture of skull .
2. Cephalhaematoma . 7. Neonatal jaundice
3. Subgleal haematoma . 8. Retinal haemorrhage
4. Intracranial haemorrhage .. 9. Brachial plexus injury .
5. Tentorial tears . 10. cerebral palsy .
7
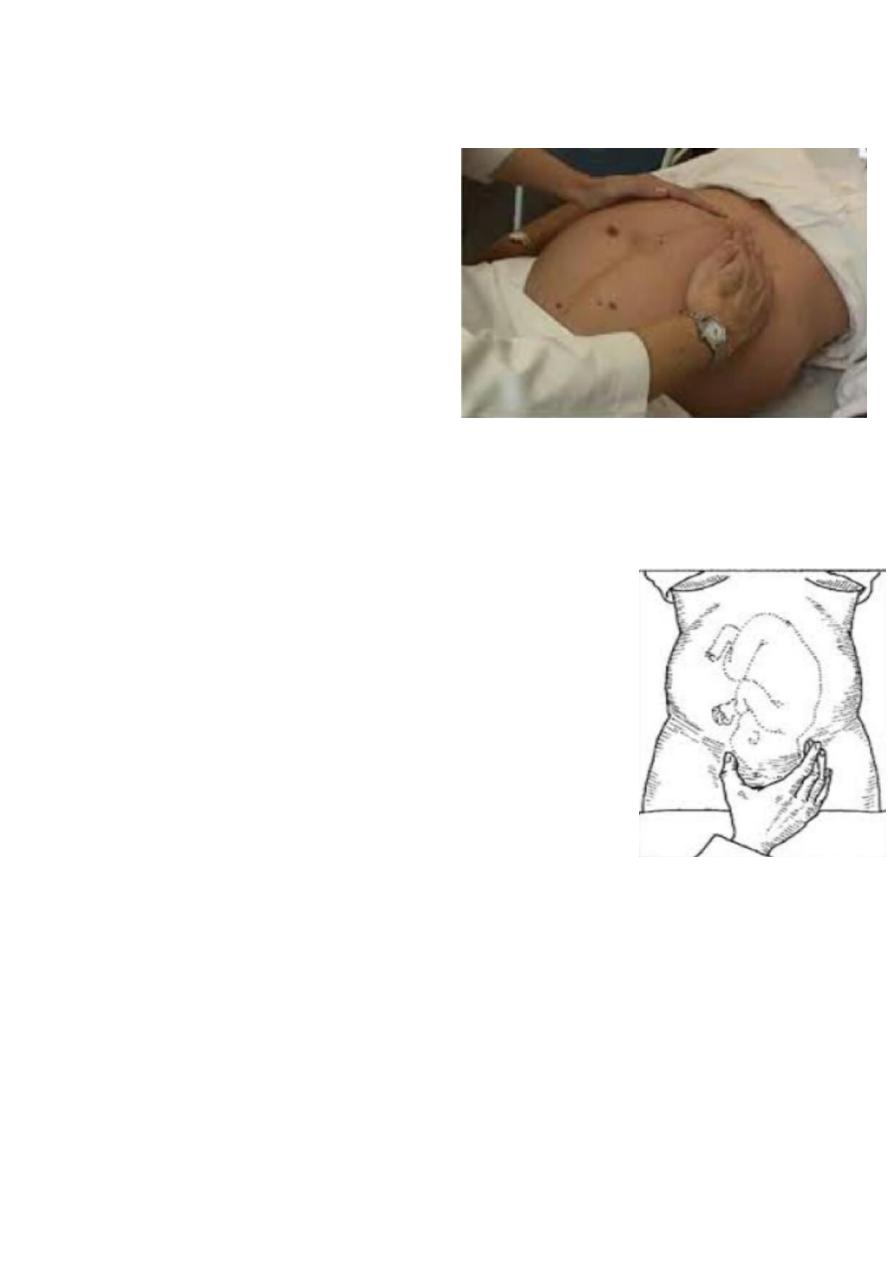
Slide 5
1. What is the procedure?
- Fundal grip
2. What is the aim of this
procedure?
- To detect which part of the
baby occupy the fundus.
3. What is the sequence of
examination of abdomen in
pregnant?
- Mentioned before in slide 1.
Slide 6
1. What is the procedure ?
- Pelvic grip (one hand)
2. What is the aim of this procedur e?
- To detect which part of the baby occupy the
lower uterine segment and to detect whether
the presenting part is engaged or not.
3. What is the sequence of examination of abdomen
in pregnant ?
- Mentioned before in slide 1.
8
Slide 7
1. What is the procedure ?
- Pelvic grip (2 hands )
Note
In lateral grip the examiner face the mother face
while in pelvic grip face the mother leg.
Slide 8
- What is the diagnosis ?
- Cloasma (mask of pregnancy ).
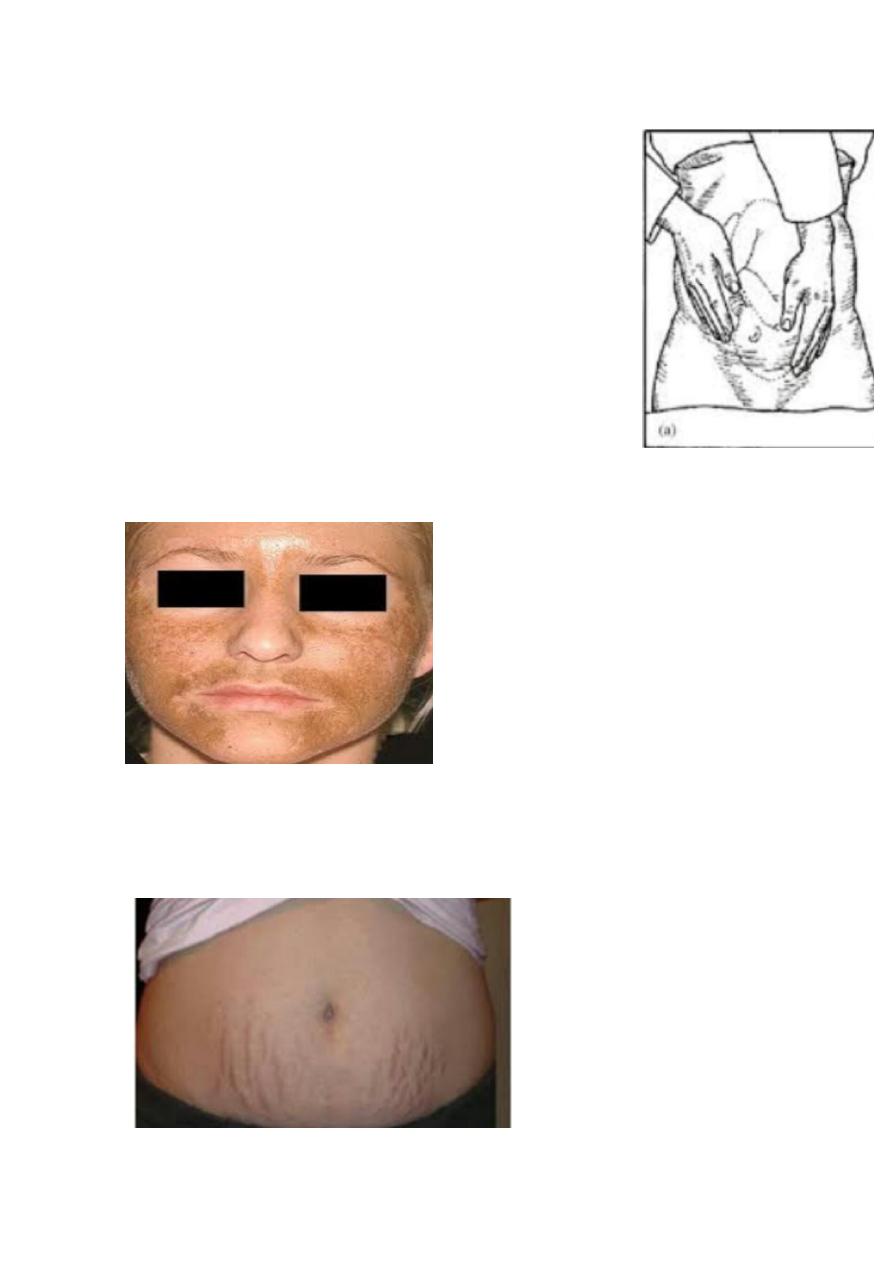
Slide 9
- What is the diagnosis ?
9
- Straie gravidarum.
Slide 10
- As previous
Slide 11
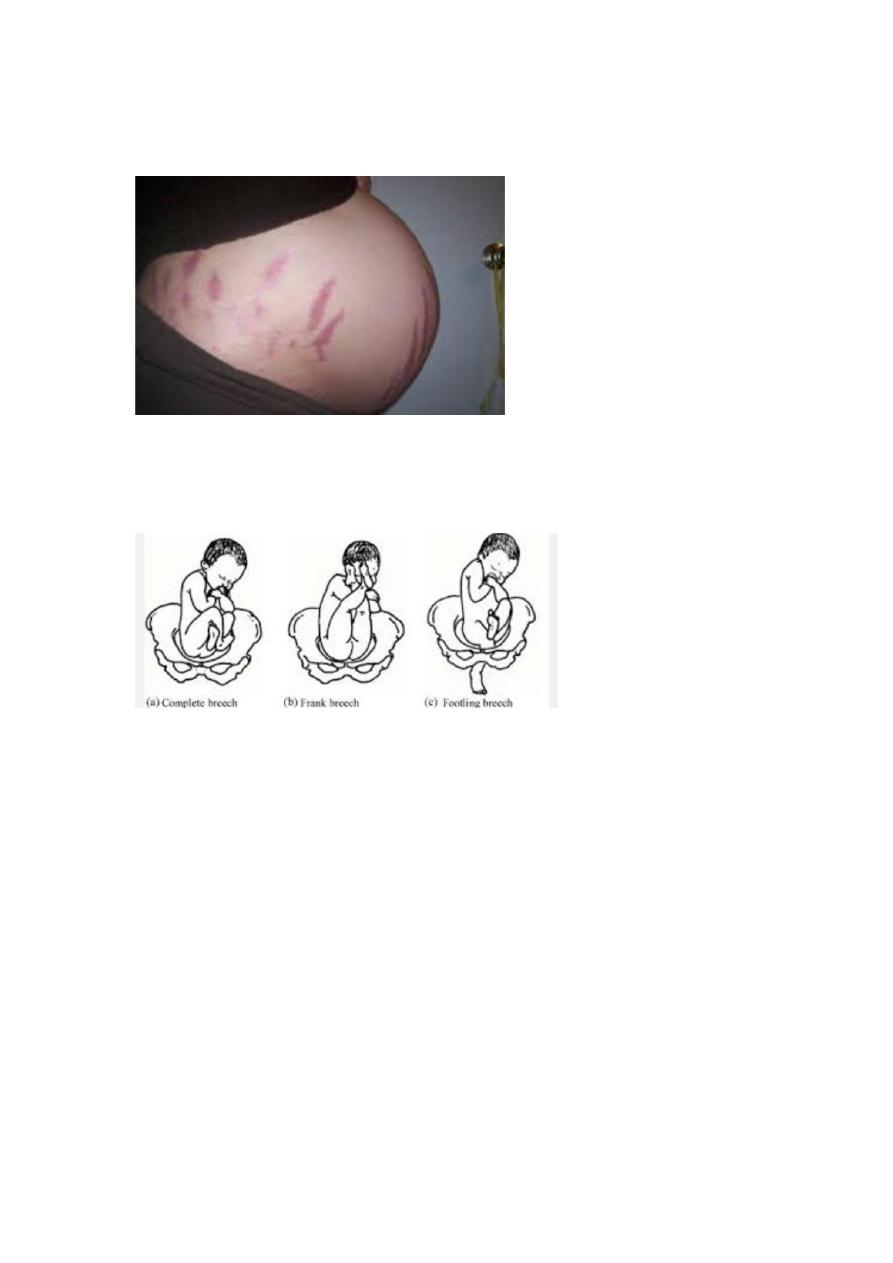
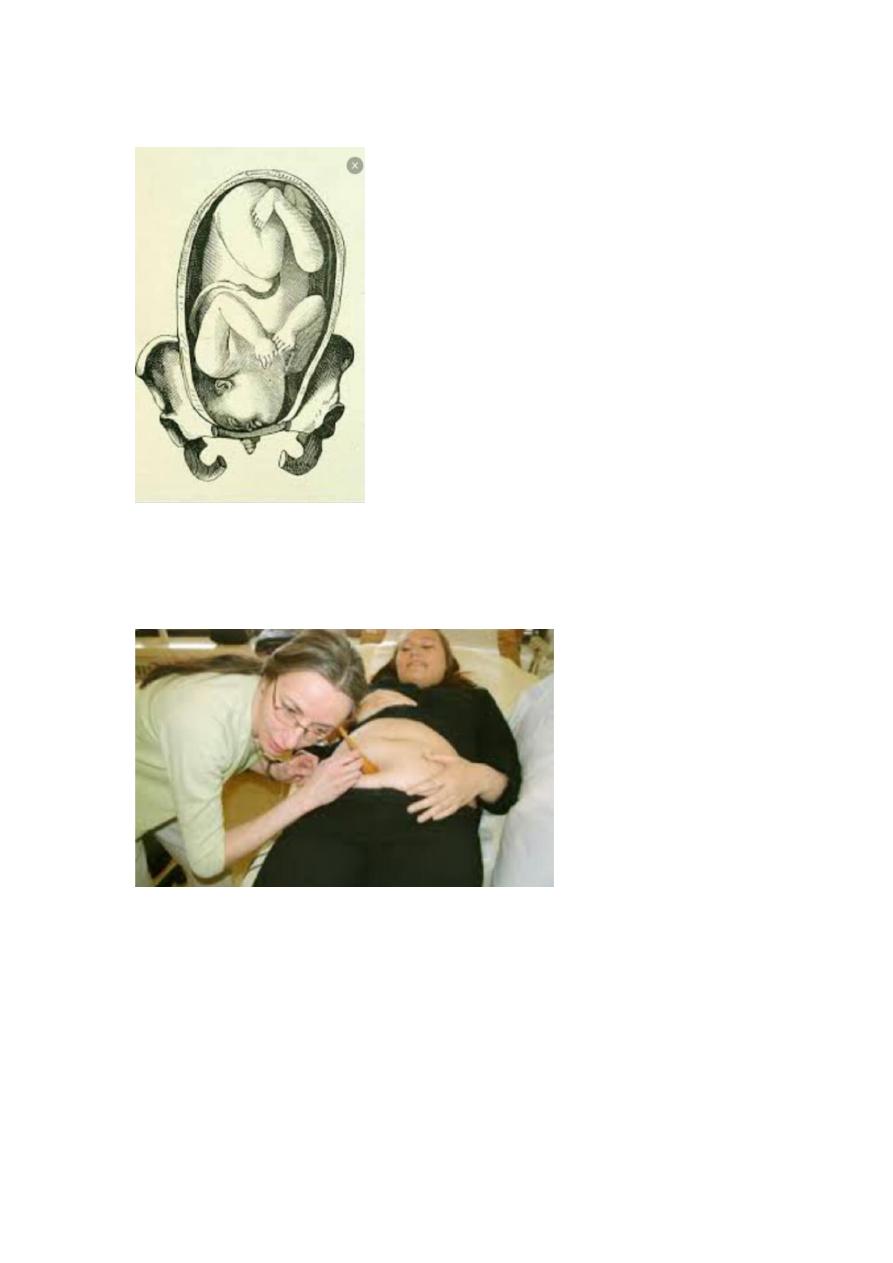
1. What is the finding ?
- Breech presentation.
2. Obstetric finding in abdominal examination
Calculate fundal height.
Grip (fundal,lateral,pelvic)
Fetal heart auscultation.
My finding is :-
Longitudinal lie
breech presentation
Head is not engaged (not reach ischial spine)
Fetal heart is +ve
11
Slide 12
- Face presentation
Slide 13
- Auscultation of fetal heart sound by fetoscope.
11
Slide 14
- Auscultation of fetal heart sound by fetoscope.
Slide 15
- What is the character of normal placenta ?
- Shape: discoid
- Site :fundal .ant or post.
- Surface:
1. Fetal surface : smooth with central insertion of umbilical cord (2
artery 1 vein).
2. Maternal surface : divide into surface called cotyledons ( 15 -20),
rough surface .
Weight : 1/6 of the fetus wt. (average 500 gm ).
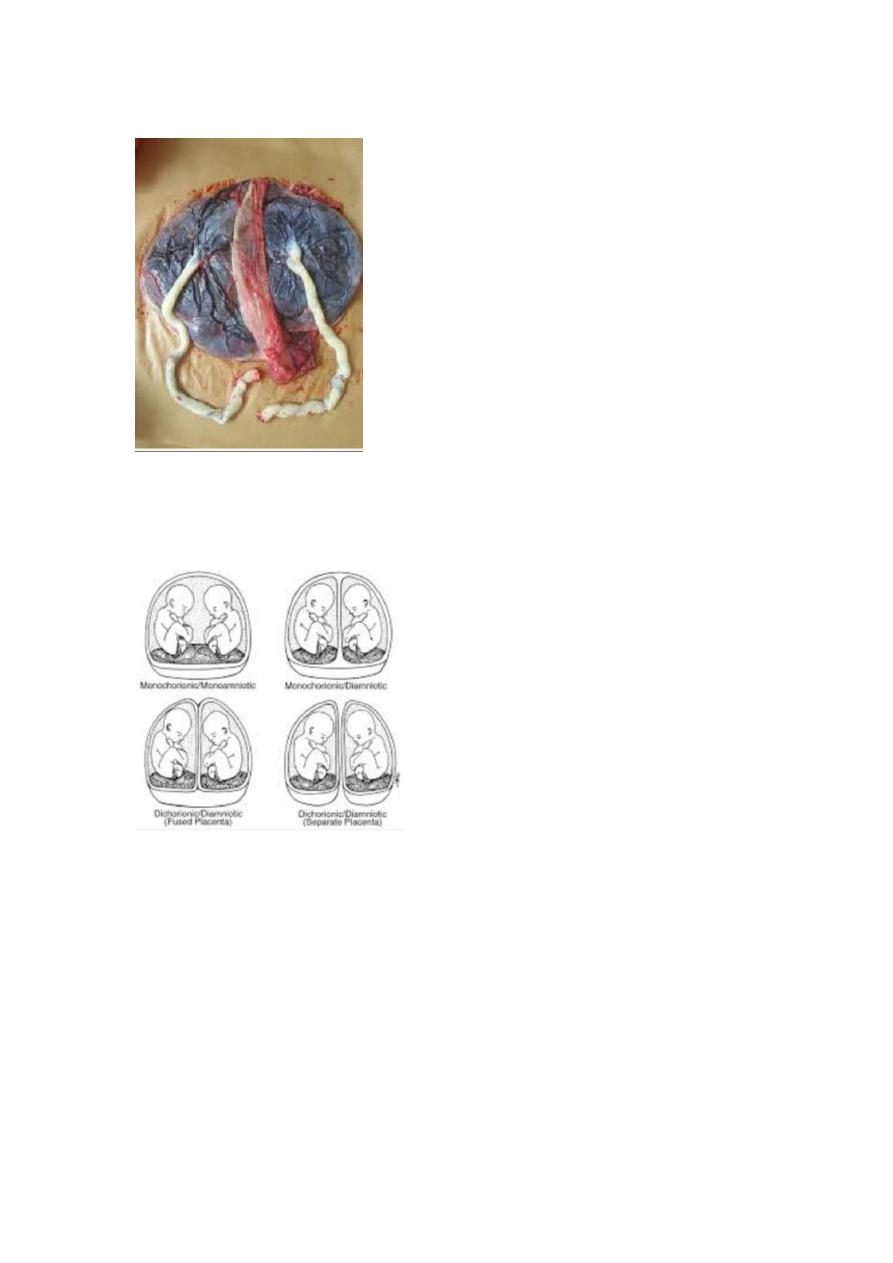
12
Slide 16
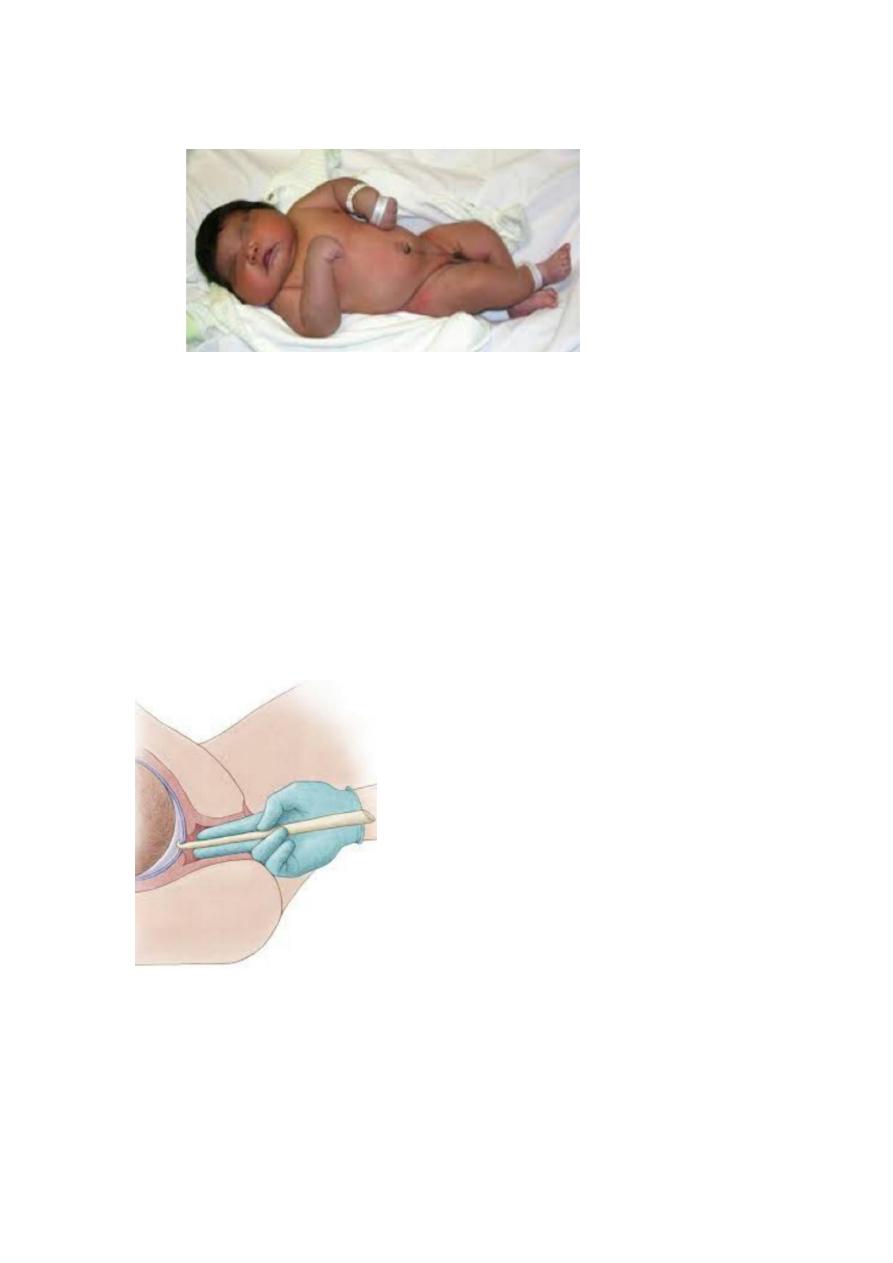
- Placenta for twin pregnancy
Slide 17
- Types of twin

13
Slide 18
- Ultrasound showing two gestational sac.( gestational sac can be
seen in 5-6 weeks and fetal heart can be heard in 7 weeks ).
Slide 19
- What is the causes of large or small uterus ?
Small for date
Large for date
Intra-uterine growth
retardation (IUGR)
Miscalculation (Wrong LMP)
Oligohydraminous
Genetics
Transverse lie
A baby prematurely
descending into the pelvis or
settling into a breech or other
unusual position
death
Rapid fetal growth
Miscalculation (Wrong LMP)
Polyhydramnious
Multiple pregnancies
Macrosomia (diabetic mother)
Abruption placenta
Multiple uterine fibroids
Edema and Full bladder
molar pregnancy
14
Slide 20
1. what is the diagnosis ?
macrosomic baby ( more than 4 kg )
2. what is the intrapartum complication of macrosomia ?
intracranial hemorrhage
obstructed labor
shoulder dystocia
trauma to brachial plexus
hypoxia
injury to maternal tissue
slide 21
1. what is the diagnosis ?
artificial rupture of the membrane (aminiotomy ).
2. What is signs of labor ?
Uterine contraction
Show
15
Rupture of membrane
Cervical dilatation
3. Complications ?
Infection
Injury to fetal head or maternal tissue
Cord prolapse
Slide 22
- Uses of oxytocin:-
Induction of labor
Augmentation of labor
Delivery of placenta (active management of third stage of
labor
Prevention of pph
Slide 23
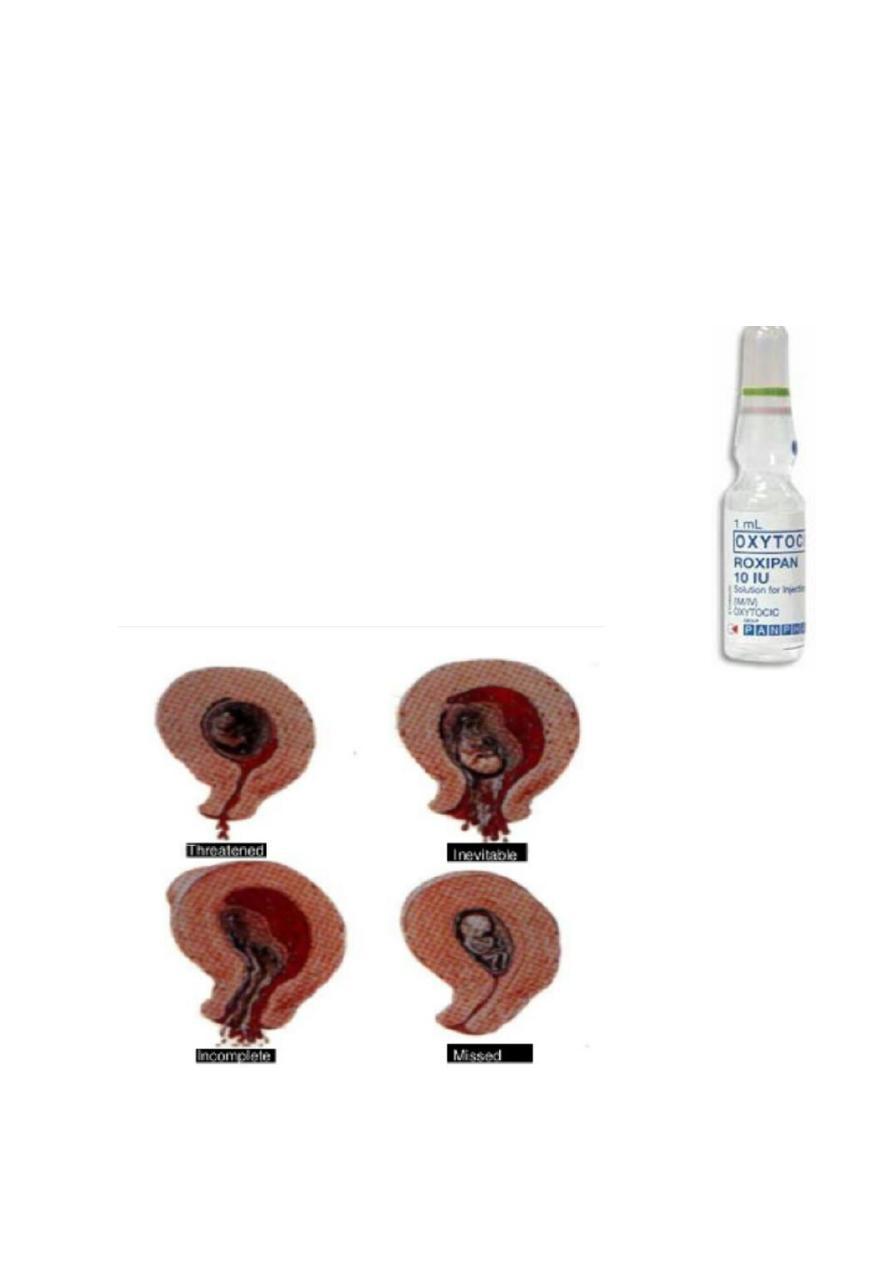
- Types of abortion

16
1. Threatened abortion:
symptoms:
scanty uterine bleeding(fresh blood) preceded by
symptoms of pregnancy(frequency urination , backache ,
morning sickness , amenorrhea.)
pain is usually absent but may be backache or mild lower
abdominal pain.
Signs (Examination(
1. uterus is enlarged corresponding with date of
amenorrhoea.
2. cervix is closed.
3. no pelvic tenderness.
2. Inevetible pregnancy :
Means that it is impossible for the pregnancy to continue and
the process is now irreversible
Symptoms:
1. severe vaginal bleeding because a large area of the placenta
has detached from the uterine wall.
2. It is accompanied by acute abdominal pain which is similar to
the pattern of uterine contractions in labour (intermittent).
3. No products of conception expelled yet.
Signs:
Uterus is enlarged.
Internal os is dilated (open).
3. incomplete abortion
Symptoms:
1. uterine bleeding which is varies may be severe to cause hypovolemia
or mild
2.history of passing part of conception (Women describe the product of
conception as looking like pieces of skin or liver).
Sign:
1.Uterus may be smaller than expected for period of amenorrhea.

17
2.Cervix is open.
3.Speculum examination reveals dilated internal os and tissue within the
endocervical canal or vagina.
4.Bleeding may be heavy.
4. Complete abortion
Symptoms:
Scanty blood loss and cessation of abdominal pain after history of severe
abdominal pain and severe vaginal bleeding with passing product of
conception.
Signs
1.uterus is smaller than period of amenorrhea and firmly contracted.
2. cervix is closed or patulous in multiparous women.
5. Missed abortion
Symptoms:
1.May be preceded by sign and symptom of threatened abortion.
2.Disappearance of symptoms of pregnancy.
3.Dark brown vaginal discharge.
4.Diagnosed incidentally by ultrasound(sometimes).
Signs:
1.Uterus is smaller than period of amenorrhea (small for date uterus).
2.Cervix is closed.
18
Slide 24
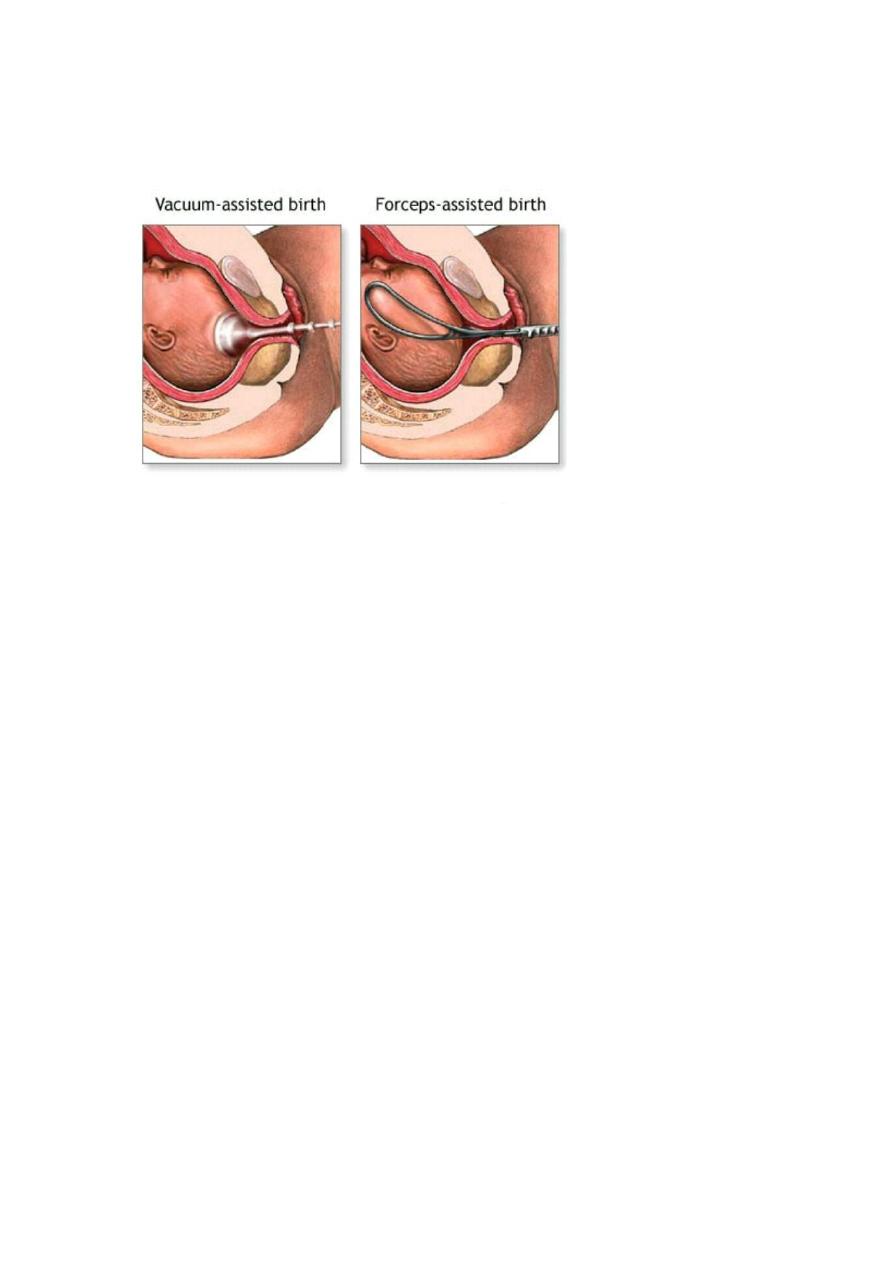
Instrumental delivery :- foreceps & vacuum.
1. What is the indication for using the instrumental delivery ?
Mentioned in slide 4.
2. What is the prerequisites for using the instrument ?
Engaged head .
Position and attitude of the head .
Clinically adequate pelvis (mid ,outlet )
Empty bladder .
Ruptured membrane .
Cervix is fully dilated .
Appropriate anaesthesia (vacuum without )
Experience of the doctor .
Well informed patient .
working equipment .
3. what is the complications ?
mentioned in slide 4.
19
Slide 25
- curettage (not important )
Slide 26
- Cervical cerculage (not important )
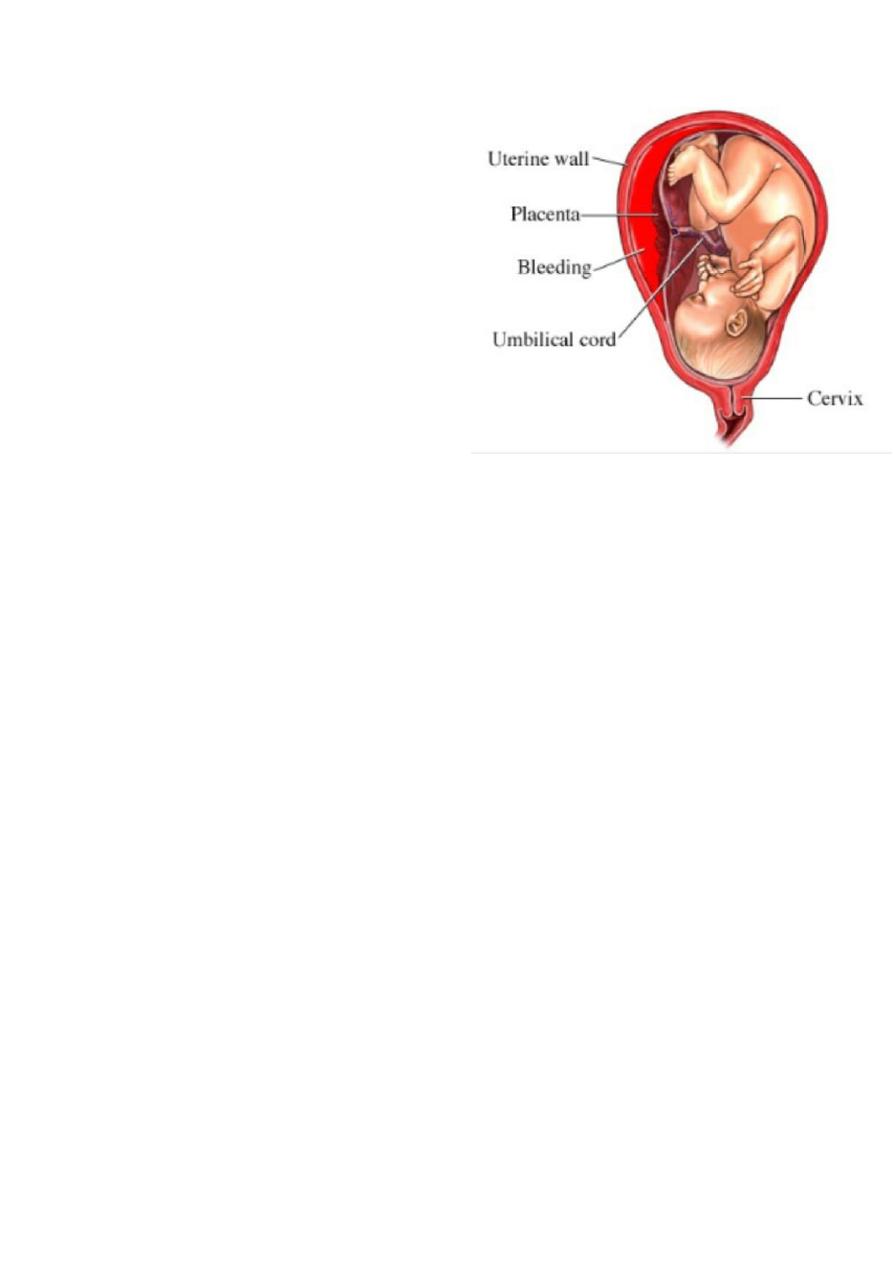
Slide 27
- Placenta previa (important read all the
lecture ).
- Classification :-
Grade I :Marginal placenta previa : the edge
of the placenta Is at the margin of the
internal os.
Grade II : the placenta is covering the cervix
when it’s closed.

21
Grade III :Major degree :Total placenta previa: internal os is
covered completely by the placenta
Grade IV :Major degree :central placenta previa
Symptoms
Painless vaginal bleeding
Uterine contraction
Signs
abdomen is soft not tender
uterine contraction may be positive.
Uterus may be larger than date .
there may be malpresentation as breech or transverse lie or non
engaged cephalic presentation .
Fetal heart is positive .
Diagnosis
Examination by finger feeling the placenta near the internal os
(done in operative room).
Us (trans-abdominal and trans-vaginal ).
Treatment
If mild to moderate vaginal bleeding conservative management
inform of correction of anemia , corticosteroid therapy
If sever and persistent vaginal bleeding and any bleeding after 36
week emergency delivery is indicated .
Patient with no vaginal bleeding should be delivered at term (38
week).
Mode of delivery: CS.
21
Slide 28
- abruptio placenta (important
read all the lecture ).
What is abruptio placenta ?
Bleeding from a normally situated
placenta due to it’s premature
separation ,it could be partial or
complete.
Risk factors:
.Increased age and parity.
..Preeclampsia.
...Chronic hypertention.
....Preterm rupture of membrane.
.....Cigarette smoking.
......Thrombocytopenia.
.......Cocaine use.
........Prior abruption.
.........External trauma.
..........Uterine leiomyoma.
Types
revealed hemorrhage (external )
concealed hemorrhage (internal )
clinical features
painful vaginal bleeding
uterine tenderness
hyperactivity
increased tone

22
complications
shock
fetal distress
DIC
Renal failure
Couvelaire uterus
Treatment
resuscitation with blood and crystalloids
delivery
Slide 29
- Episiotomy :-
Is a surgical incision of the perinium to
increase the diameter of the vulval outlet
during childbirth.
Indication:
Absolute:
1. Previous pelvic reconstruction.
2. Pelvic floor surgery.
Relative:
1. Short rigid perineum.
2. Shoulder dystocia.
3. Fetal distress.
4. Instrumental or breech delivery.

23
Types of episiotomy:-
midline episiotomy
mediolateral
lateral
instructions to women who had done episiotomy :-
hot sitz bath with salt
keep the wound dry and clean
use :- antibiotics ,analgesia
avoid conistipation and any thing that could increase intra-
abdominal pressure like lifting weight .
pelvic exercise.
Complications
1. Difficult repair.
2. heavy bleeding.
3. Extension to the anus.
4. Infection.
5. Pain and dyspareunia.
6. Weak point in the perineum-tear.
7. Dryness from injury to bartholine gland.
Slide 30
- CS
Types:-
upper incision
lower incision

24
Indication of C.S.
1. Dystocia (maternal/fetal)
CPD.
Failed induction of labour.
2. Maternal
Disease : PE , Eclampsia/DM/cardiac dis./ cervical CA .
Previous uterine surgery : Classical C.S. /Previous 2 C.S./
Previous myomectomy (Full thickness ) .
Obstruction to birth canal : fibroid / ovarian tumour.
3. Fetal :
Fetal distress .
Cord prolapse.
Fetal malpresentation.
4. Placental :
placenta previa .
abruptio placentae.
Preparation for C.S :-
Left lat. Position .
Empty the stomach and antacid .
Thrombo prophylaxis .
Prophylactic antibiotics .
Catheterization .
Skin preparation : shaving . iodine , chrorhexidine .

25
What we must do after cs as a doctor?
Check level of consciousness
Chart of vital signs
Use : antibiotis ,analgesia ,i.v fluid
calculate urine outcome
breast feeding
early mobilization
start oral intake
come in 7 days
give contraception
slide 31
- partogram
slide 32 cardiotocography (CTG)
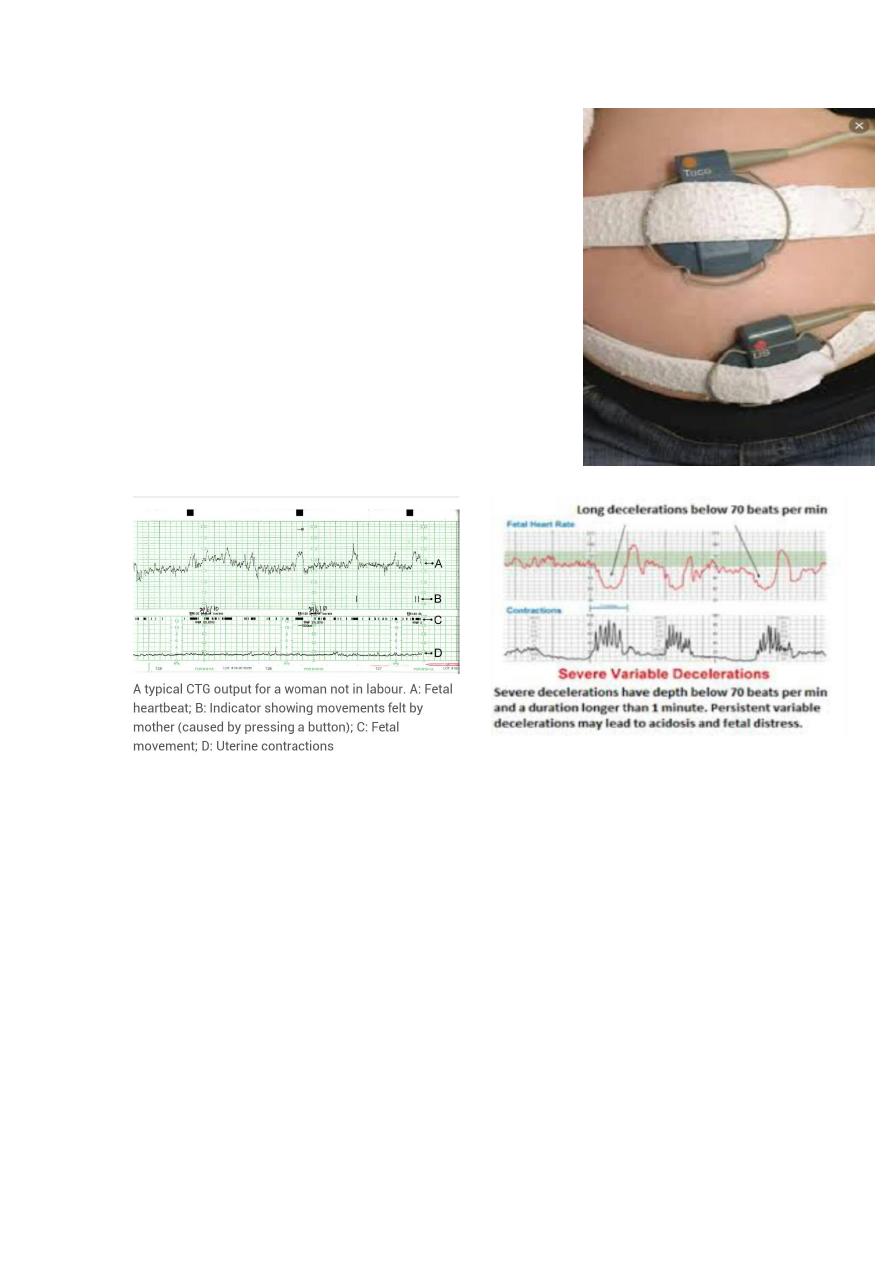
26
slide 33
- Cardiotocography (CTG)
- Probe of CTG one on abdomen & the other
on the baby.
slide 34
- character of normal CTG
1. 110 -160 bpm
2. two acceleration
3. no deceleration
4. baseline variability ± 5-15 bpm.
abnormal CTG finding
1. persistent bradycardia (less than 110 bpm): fetal distress .
2. early deceleration (bradycardia on contraction) .
3. variable deceleration :cord compression.
4. Absence of Variable baseline :fetal heart rate is always change
less than 5 or more than 15 .
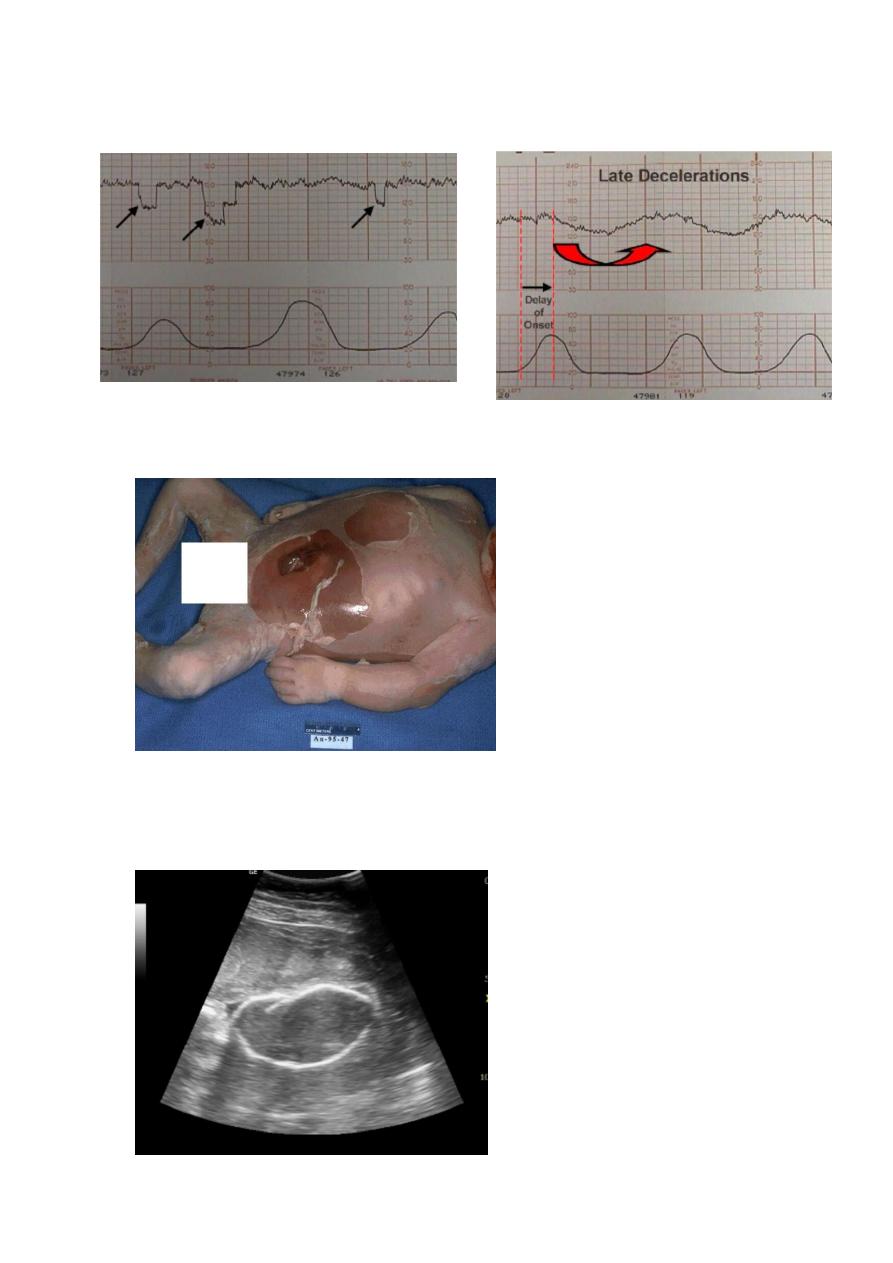
27
slide 35
- Late deceleration.
slide 36
- Macerated baby
- Peeling skin, brown to blue color of the baby , hypotonic baby.
Slide 37

28
- Ultrasound spalding sign : contracture of skull bone appear after 7
day in IUFD .
Slide 38
- Twin to twin transfusion syndrome .
Slide 39
Fundal height: Expected date, gestational age,
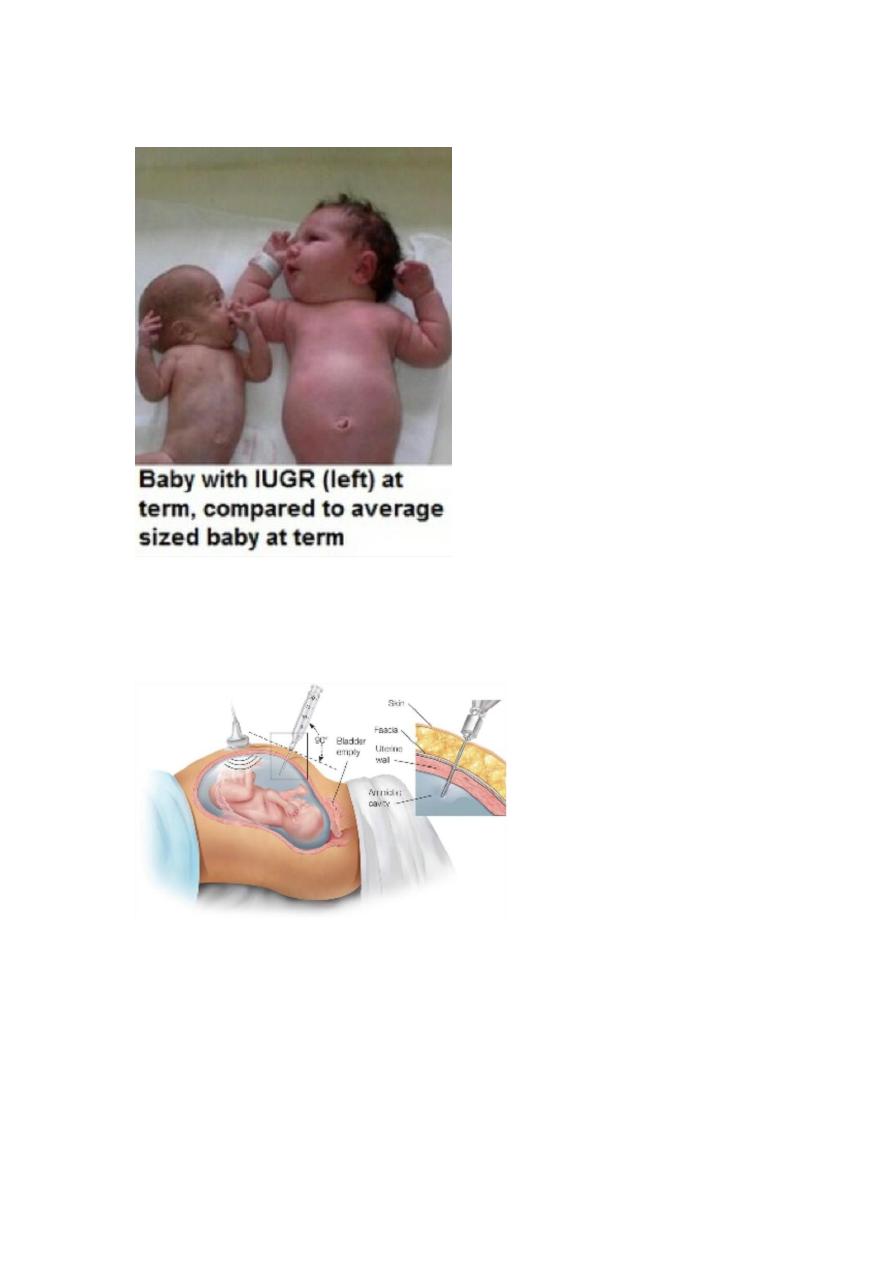
29
Slide 40
- IUGR
Slide 41
- Amniocentesis
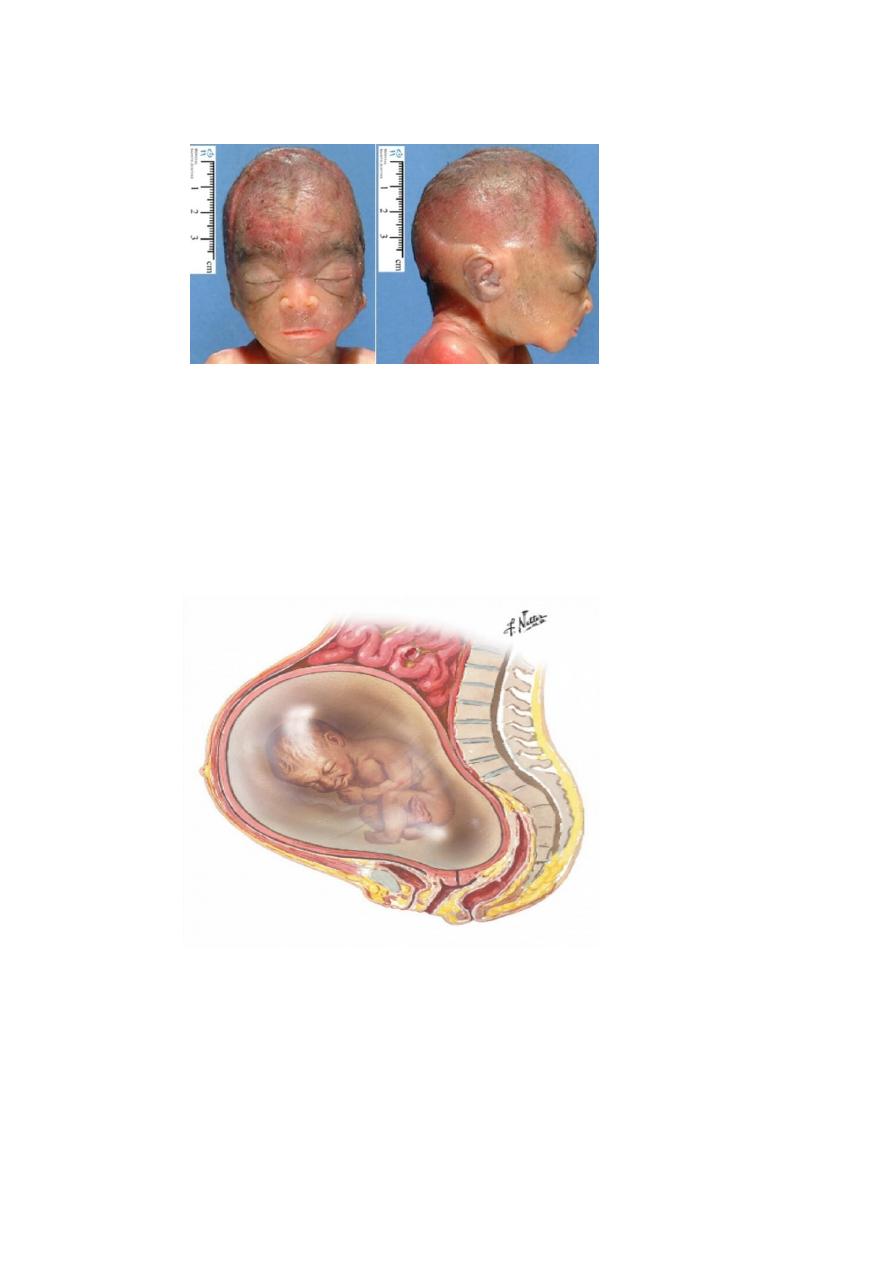
31
Slide 42
- Potter syndrome
Flatten of face
Lung hypoplasia
Postural deformity
All are due to oligohydromnia
Slide 43
- Polyhydrominia
Slide 44 (not important).
Slide 45 (not important).
31
Slide 46
- Rupture of membrane.
- If infection occur after 48 hrs is called
chorioamnionitis.
Chorioamnionitis:-
Is an inflammation of the fetal membranes (amnion
& chorion ) due to bacterial infection.
Clinical features (important).
1-maternal pyrexia > 38C°
2-maternal tachycardia >100 beats/min.
3-uterine tenderness
4-offensive vaginal discharge.
5-fetal tachycardia >160 beats/min.
6-raise C-reactive protein.
7-raise in maternal WBC count.
Complications of Chorioamnionitis
A-maternal
1-septicemia
2-infection in the pelvic region & abdomen.
3-endometritis (an infection of the endometrium).
B-newborn infant
1-sepsis
2-meningitis
3-respiratory problems.
32
Slide 47 (not important).
Slide 48
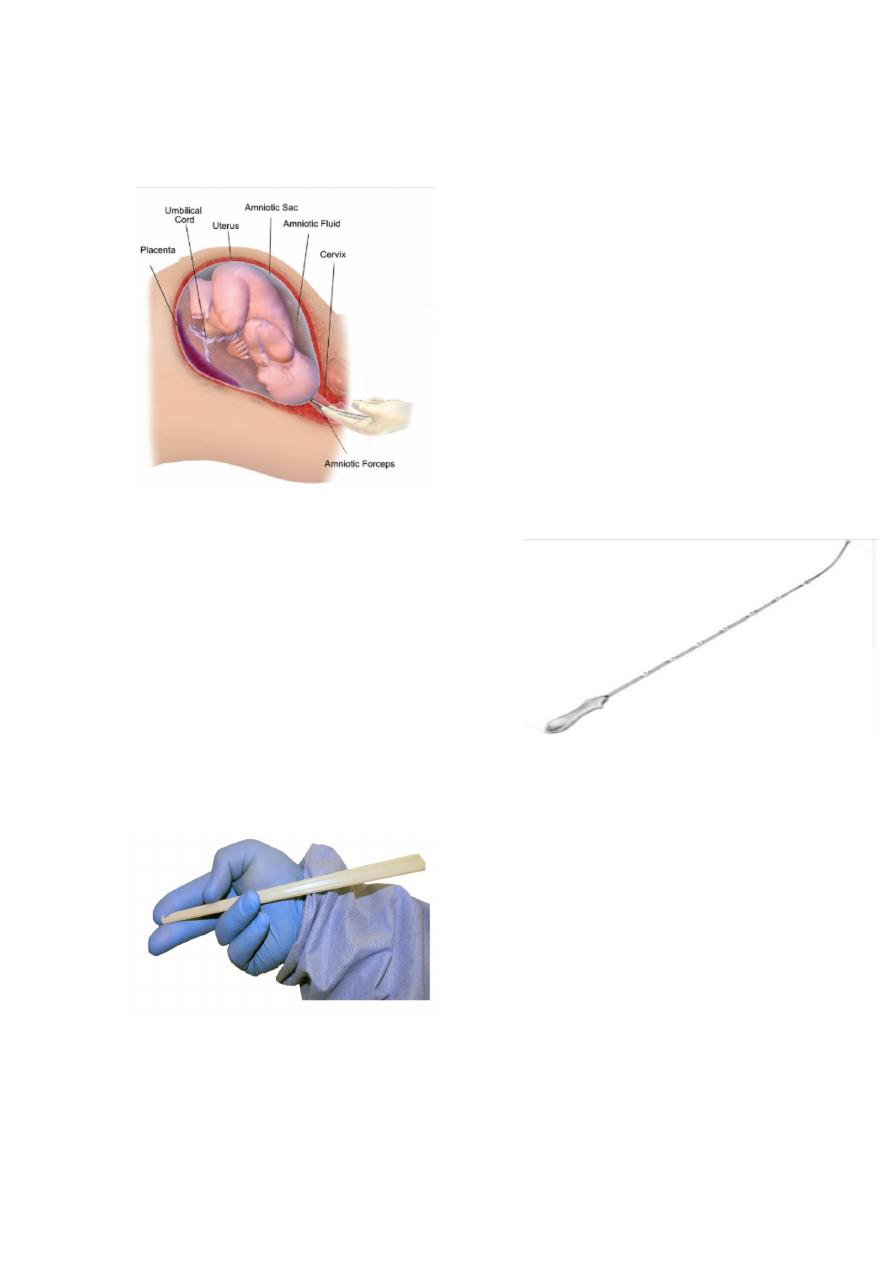
- Artificial rupture of membrane
Slide 49
- Uterine sound .
- Aim ? to detect the length of uterine
cavity.
Slide 50 (not important).
Slide 51
- Aminohook for artificial rupture of membrane.

33
Slide 52 (not important).
Slide 53 (not important).
Slide 54
- Uterine massage
Slide 55
- Ergot (ergometrol ).
Contraindication:-
hypertension
ischemic heart disease
varicose
34
slide 56
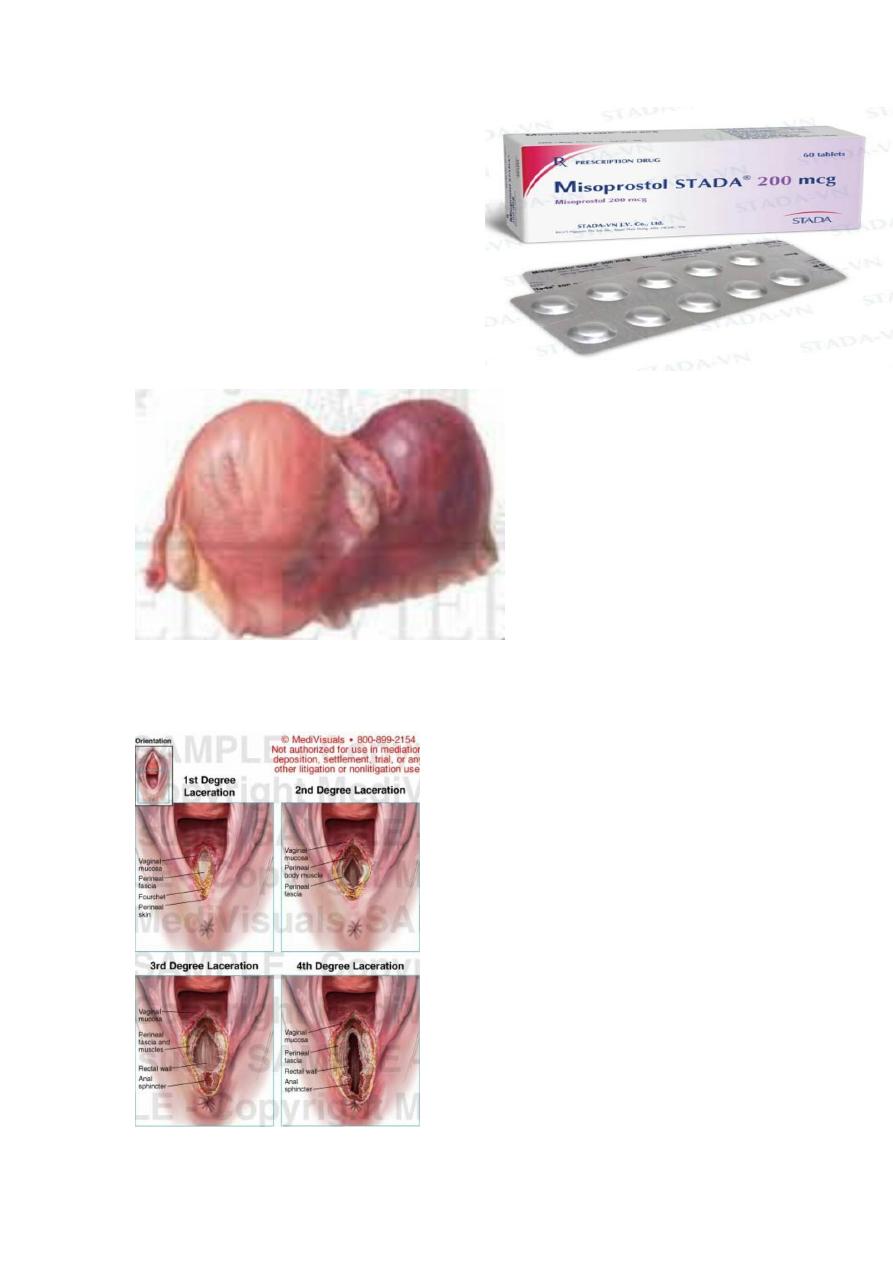
misoprostol .
indication ?
labour
abortion
post partum hemorrhage with
oxytocin
slide 57
- broad ligament hematoma .
slide 58
- perineal laceration.
35
Slide 59
- Hydrops fetalis
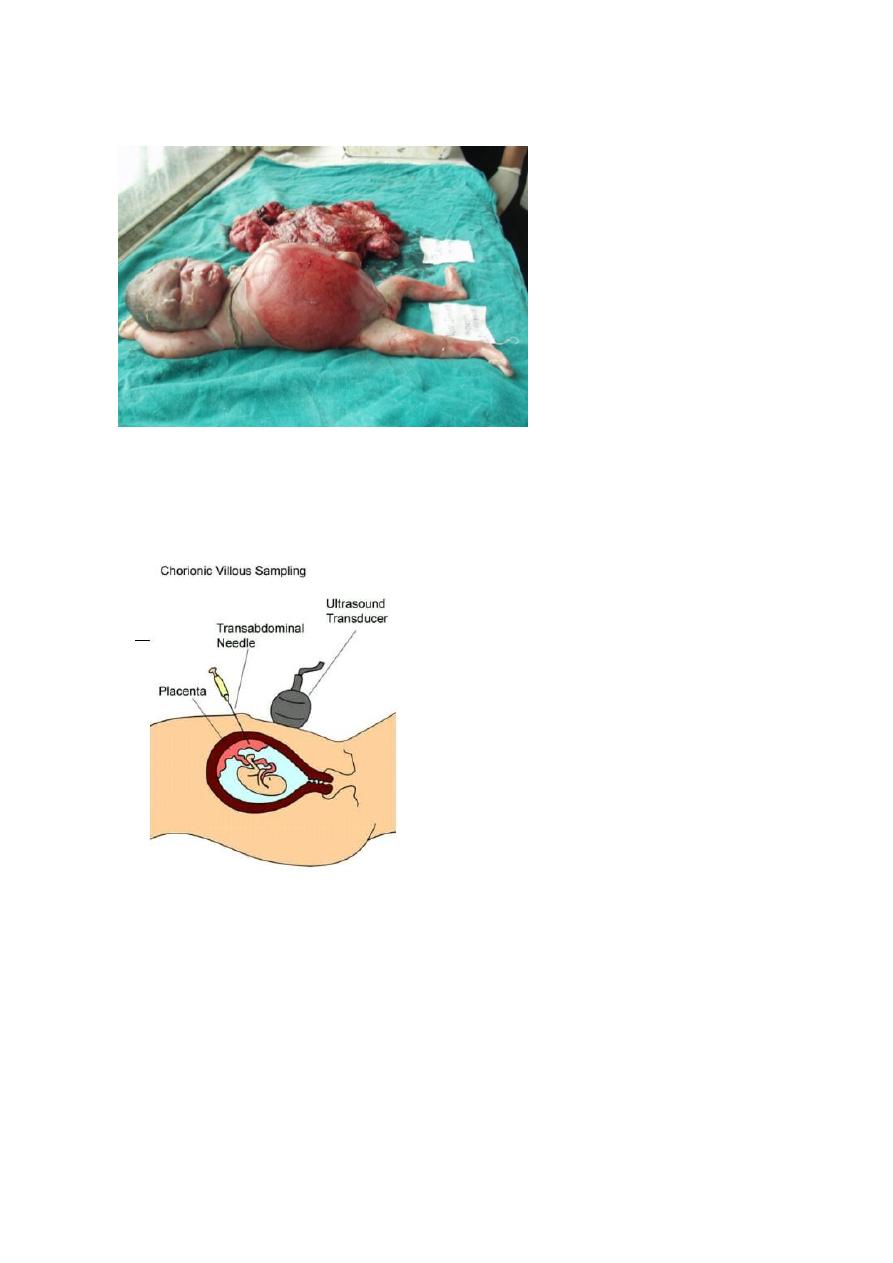
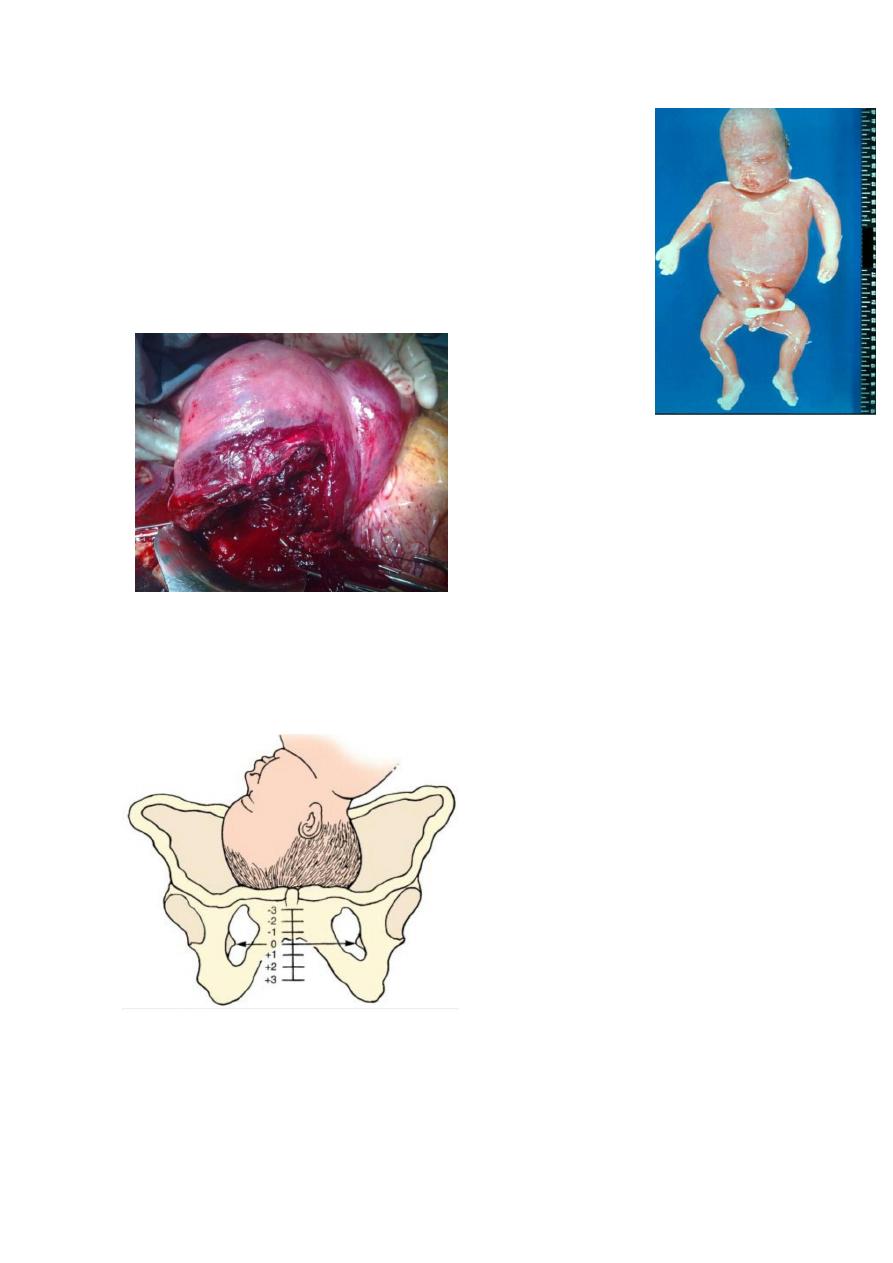
Slide 60
- Chorionic villous sampling
36
Slide 61
Dead baby due to hydrops fetalis (85% due to autoimmune
and 15% due to pre-eclampsia) .
Brown ,hypotonic ,skin peeling .
Slide 62
Rupture of uterine (not important ).
Slide 63
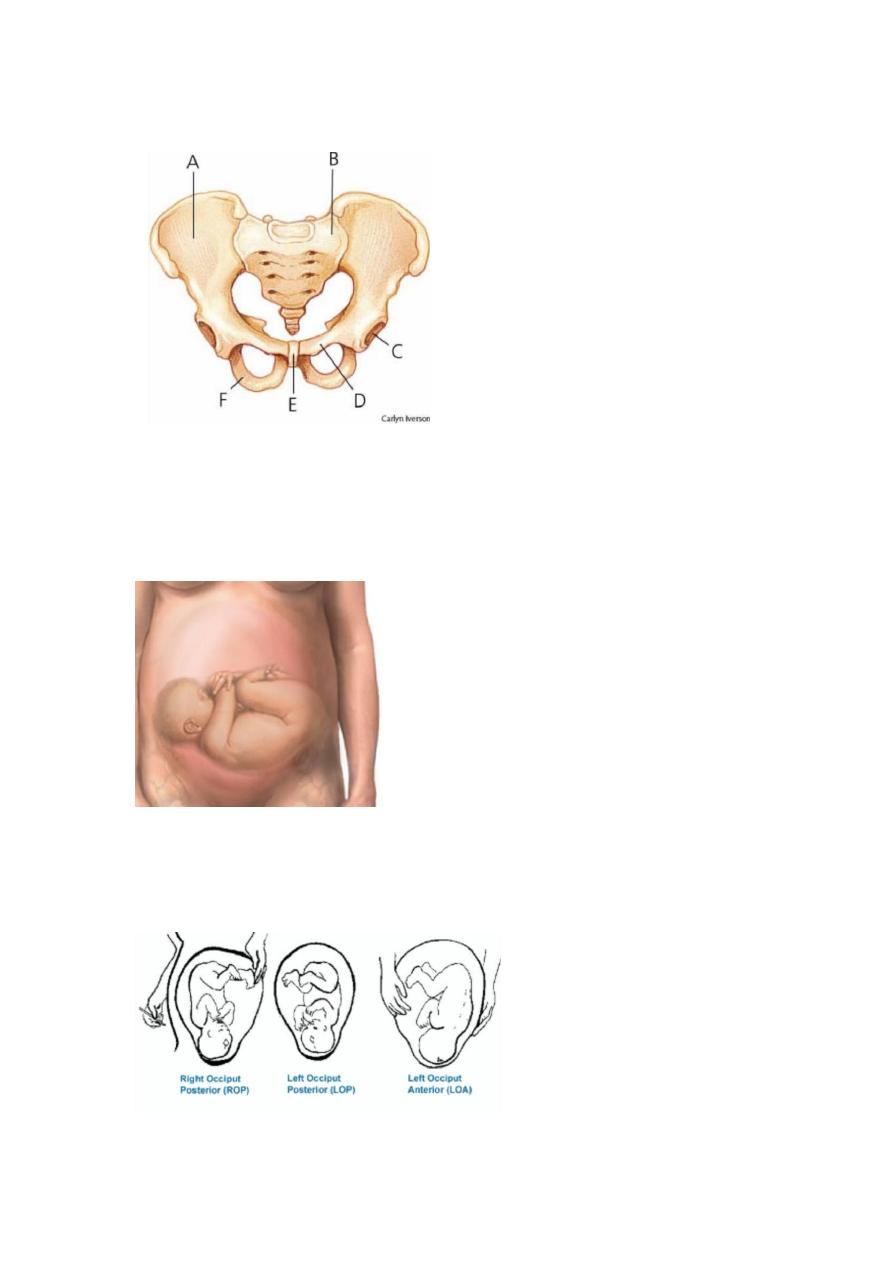
- Head not engaged
37
Slide 64
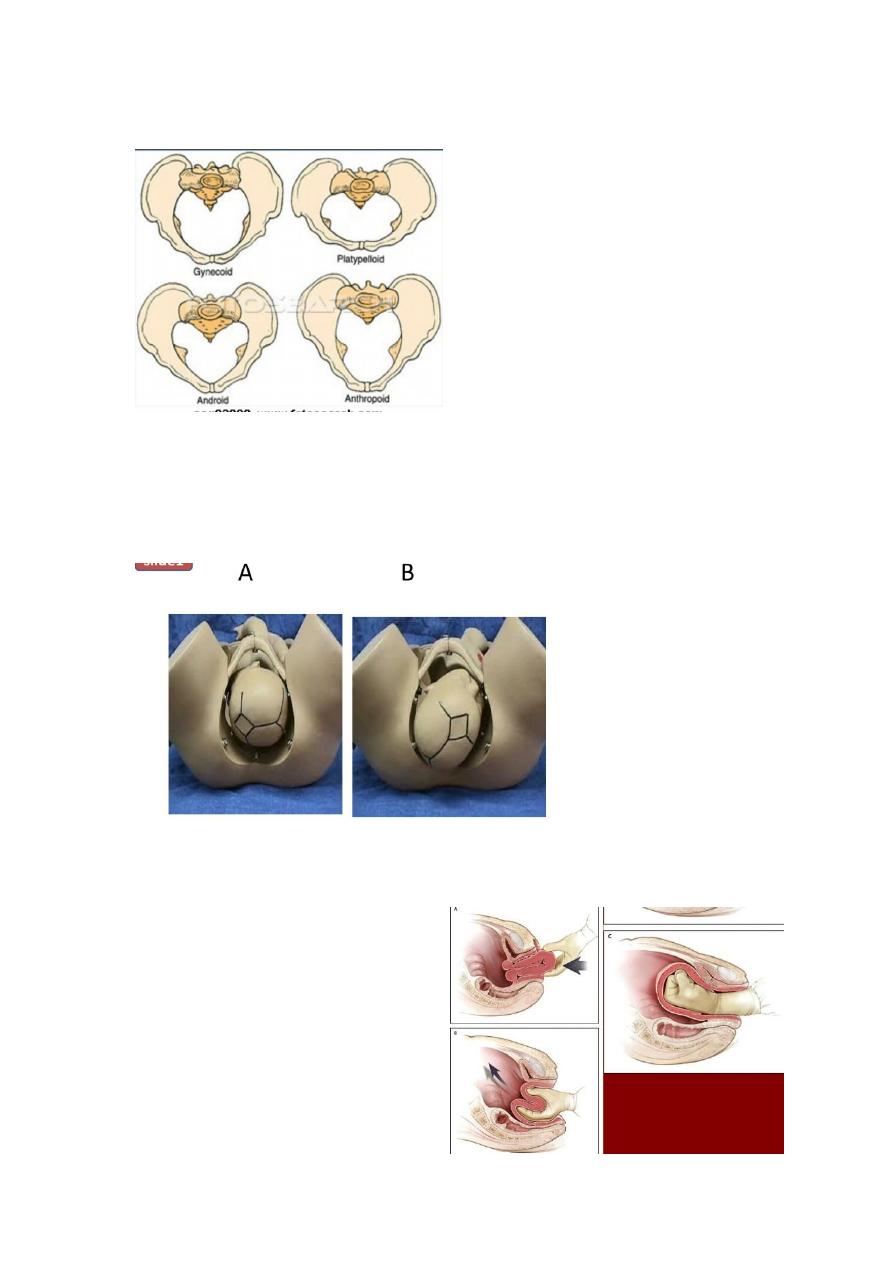
- Gynecoid pelvis
Slide 65
- Transverse lie ,head in the right side .
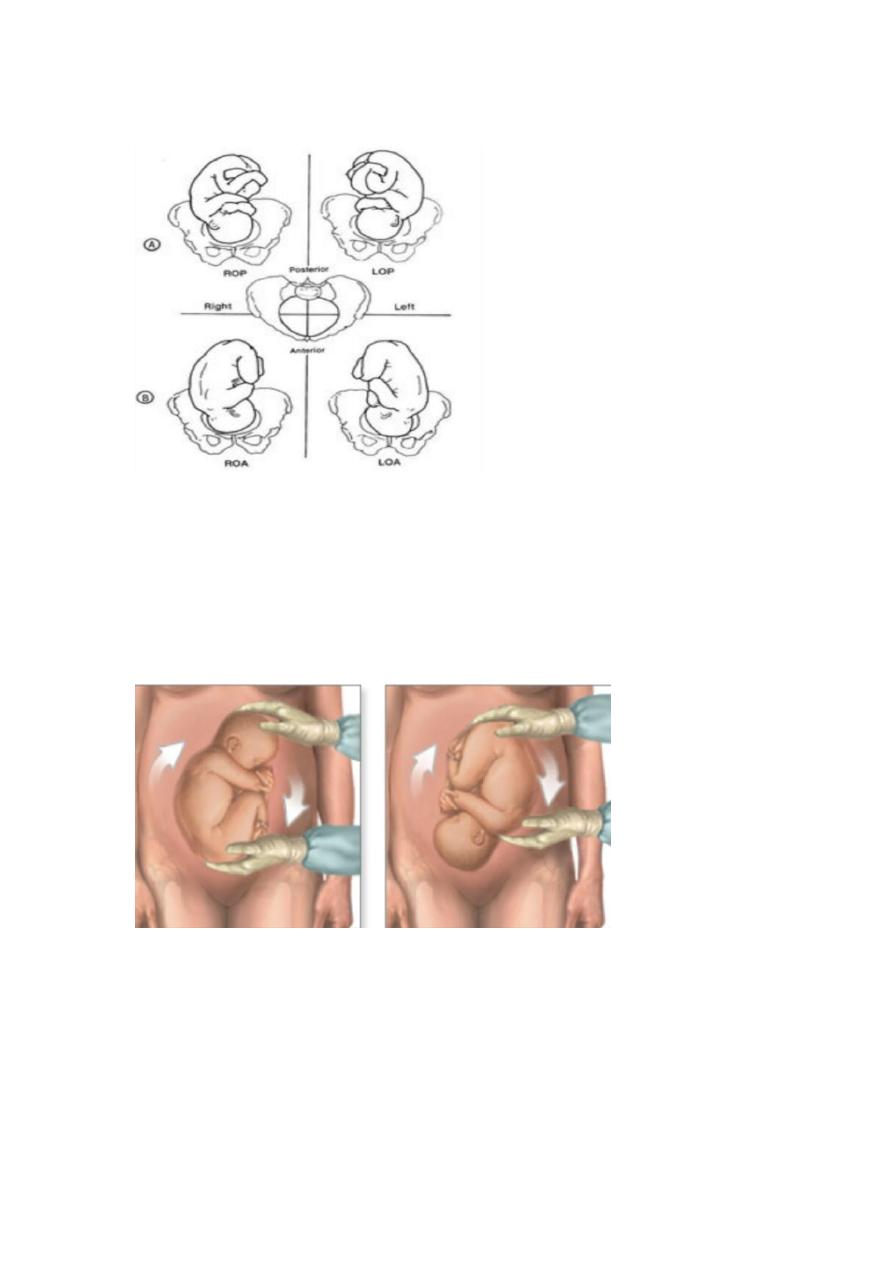
Slide 66
Right occiput , left occiput .
38
Slide 67
- Position of the fetus .
Slide 68
Not important
Slide 69
- External cephalic version.
Indiacation ?
- breech presentation .
contraindication ?
Evidence of uteroplacental insufficiency.
Placenta previa.
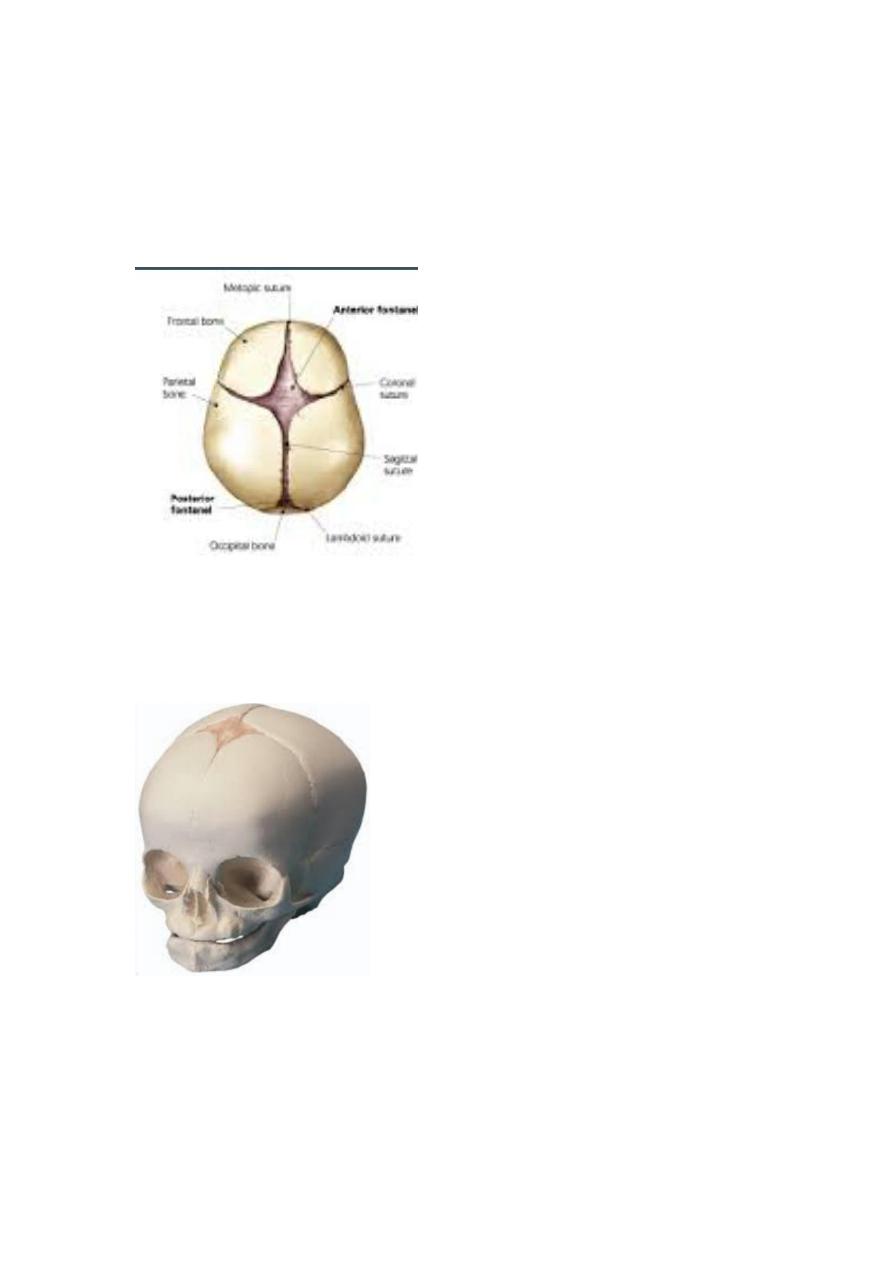
39
Non reassuring fetal monitoring.
Hypertension.
IUGR or oligohyraminos.
History of previous uterine surgery.
slide 70
- fetal skull
slide 71
fetal skull
41
slide 72
- types of pelvis
slide 73
A- Left occipito-tranverse.
B- Right occipito-posterior.
Slide 74
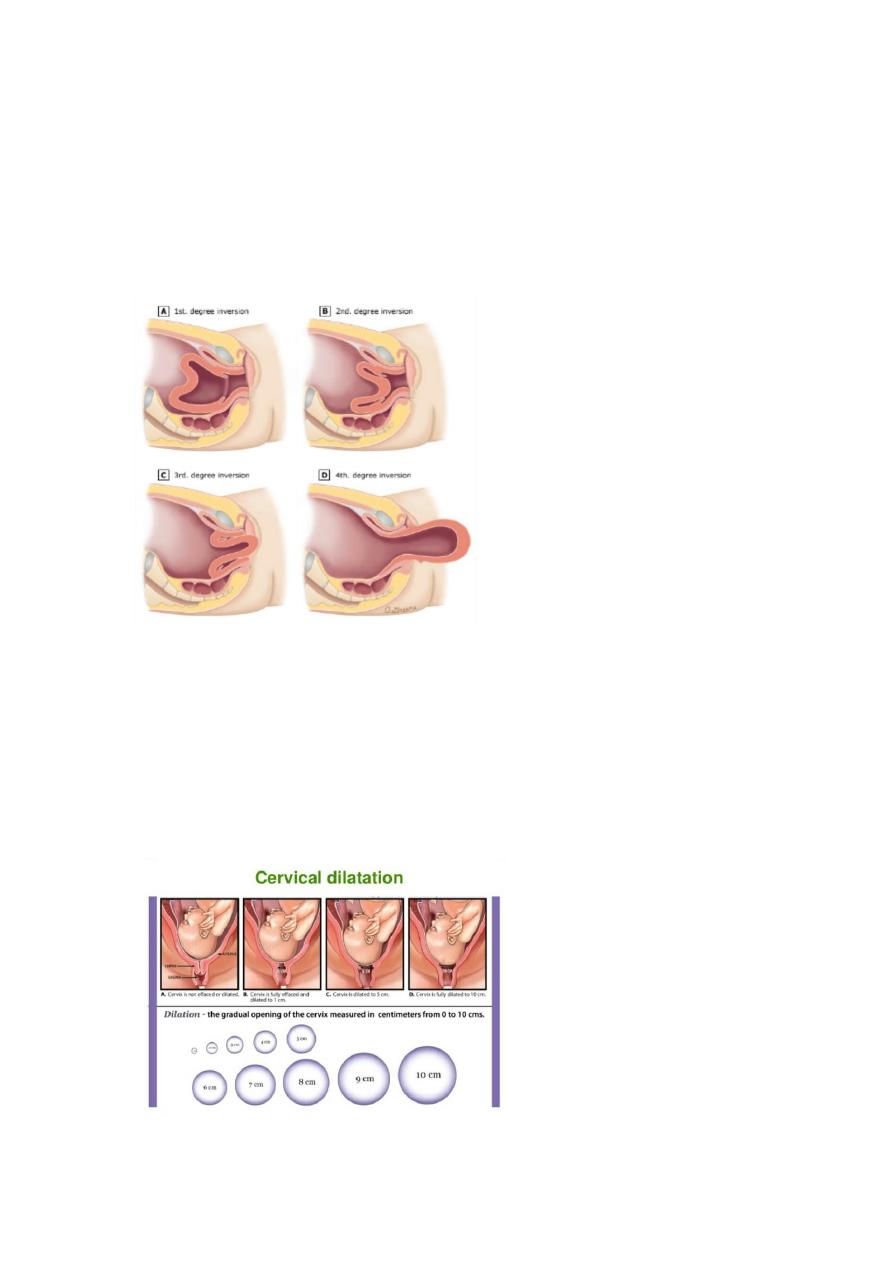
- Replacement of uterus
manually
41
Slide 75
- What is the sign of abruptio palcenta?
- Mentioned previously.
slide 76
- Degree of uterine relapse
Slide 77
- Curettage (mentioned before).
Slide 78
- cervical dilatation (not important).
42
Slide 79
- Uterus with increta, percreta ,accreta .
Slide 80
- Manual removal of the placenta.
Slide 81
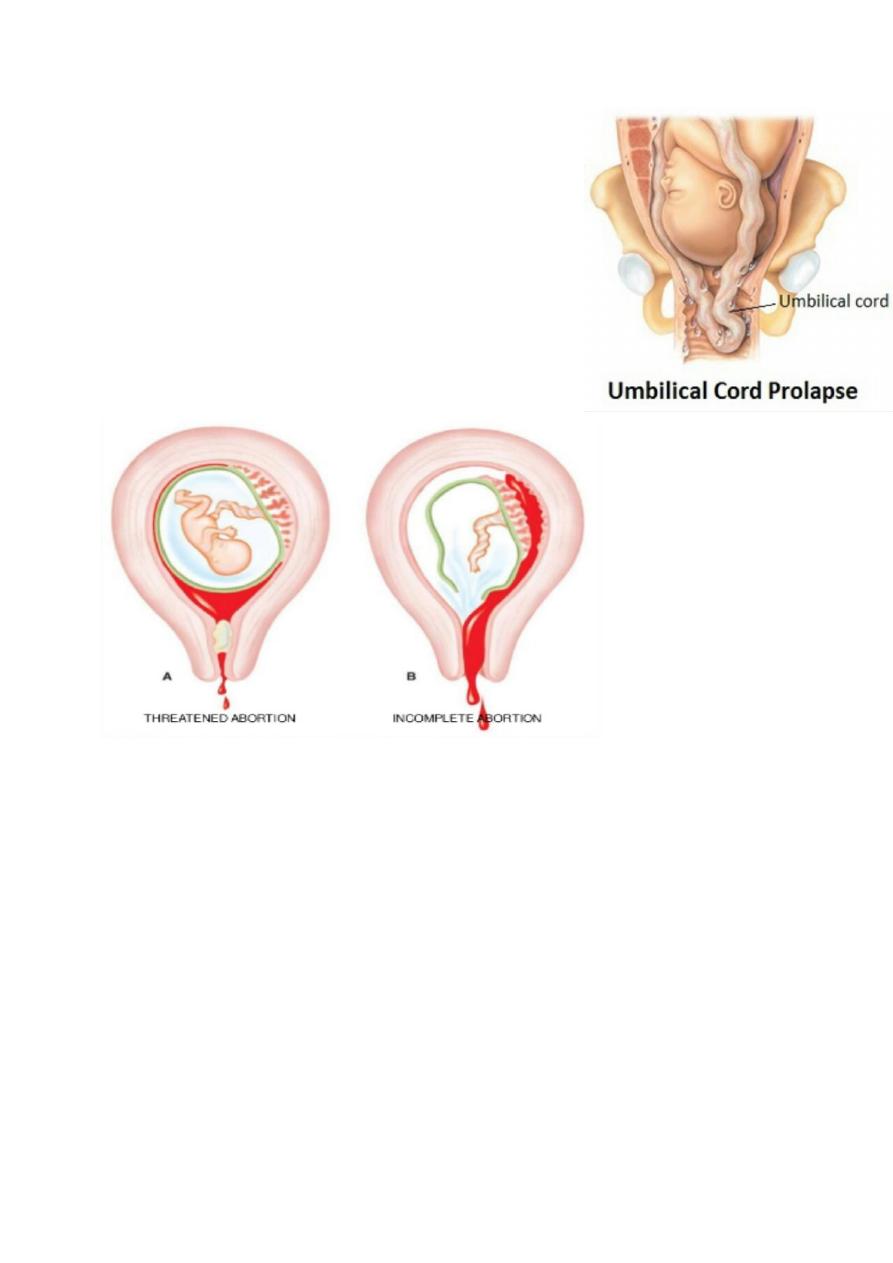
- Delivery of after coming
head.
43
Slide 82
Complication of cord prolapse ?
Death
Stress
Psychosis
Slide 83
A_20 weeks pregnant woman with vaginal bleeding with +ve heart
,diagnosis ?
Abortion.
B_13 weeks pregnant with vaginal bleeding ,diagnosis?
Abortion .
Note:-
- If number of weeks less than 24 so this type of abortion ,
- And if number of weeks more than 36 so this abraptio
blacentae .
- Both of them there is vaginal bleeding.

44
- What is the difference between true and false labor?
1. True labor contraction.
Regular
Painful
Increase in severity, intensity and duration.
Associated with cervical dilatation
2. False labor contraction.
Irregular
Painless
No cervical dilatation
General notes
1. GPA:
G
: gravida number of all pregnancies (delivered or aborted). If the
patient is still pregnant at the time of history taking we can mention the
gravida, but if the patient is already delivered at the time of history
taking we not mention the gravida.
P
: para or parity number of deliveries after 24 weeks (live or
dead)
A
: abortion number of expulsions of products of conception
before 24 weeks (normal or ectopic الرحم خارج حملor hydatidiform لمح
يدوقنع )
2. LMP: last menstrual period
it is the first day of the last menstrual period
the patient certainty of dates ( ) التواريخ صحة من التأكد يجب
ask about the regularity of the cycle
ask about the usage of contraception (type-amount-duration)
3. EDD: expected date of delivery

45
Calculated by Naegele's rule EDD = LMP + 7 days – 3 months (or
+9 months) this for regular cycle (28 day – not lactating – no use of
contraception)
For irregular cycle the date of first Ultrasound is around 20 weeks
so we can calculate the EDD from this information
4. GA: gestational age
Number of weeks from the beginning of pregnancy until the end
(whether normal delivery or C.S or abortion)
Calculated as EDD - real date of delivery or EDD - date of history
taking
Pre-term: 36 weeks + 6 days or less.
Term: from 37 weeks to 40 weeks
Post-date: from 40 weeks to 41 weeks + 6days
Post-term: 42 weeks and more
GA is important to know if the baby is premature so we can support
the baby after delivery
#Anatomy of female pelvis and fetus:
The pelvic brim (inlet) transverse diameter= 13.5 cm / AP
diameter= 11 cm
The angle of inlet = 60 degree if increased it may delay the fetus
head entering in labor.
The pelvic mid cavity transverse diameter = 12 cm / AP diameter
= 12 cm
Ischial spine palpable vaginally / landmark to assess station and
land mark for providing the anesthesia (block pudendal nerve).
Pelvic axis imaginary line that shows the path that the center of
the fetal head takes during its passage through the pelvis.
The pelvic outlet transverse diameter = 11 cm / AP diameter =
13.5 cm
The pelvic measurements affected by maternal stature, previous
pelvic fractures, metabolic bone disease like rickets.
Pelvic shapes:
o Gynecoid pelvis most favorable for labor.
o Android pelvis predispose to deep transverse arrest.

46
o Anthropoid pelvis encourages occipito-positerior position.
o Platypelloid pelvis increase the risk of obstructed labor.
The pelvic floor formed by two levator ani muscle +
musculofasical gutter + perineal body.
Episiotomy surgical incision of the perineum and posterior vaginal
wall done during second stage of labor.
Fetal skull made by vault, face, base.
Vault formed by parietal bones and parts of the occipital, frontal,
temporal bones.
Membranous sutures of the vault sagittal, frontal, coronal,
lambdoidal sutures.
Anterior fontanel (bregma) diamond shape, junction of sagittal +
frontal + coronal sutures.
Posterior fontanel triangular shape, junction of sagittal +
lambdoidal sutures.
Moulding occur when the bones of the fetus skull become
compressed and overlapped.
Severe moulding can be a sign of cephalopelvic disproportion (CPD).
Vertex is the area of the fetus skull that bounded by the two
parietal eminences and the anterior and posterior fontanels.
Attitude of the fetus head refers to the degree of flexion and
extension at the upper cervical spine.
Diameters of the fetus skull suboccipitobregmatic (9.5 cm),
suboccipitofrontal (11.5 cm), occipitomental (13 cm),
submentobregmatic (9.5 cm).
#Sign & symptoms of pregnancy:
1- Positive signs
Demonstration of the fetal heart beats: by pinard stethoscope or by
sonic aid
Quickening: first feeling of fetal movement
Visualization of the fetus and measurements of its diameters: by bi-
partial diameter, femoral length, CRL crown-rump length. >12 weeks of
gestation
2- Probable signs
Uterine enlargement: may be due to H.mole or fibroid
Uterine changes in size, shape and consistency:

47
o Piskacek's sign: when implantation occurs near one of the cornua of
the uterus there will be palpable asymmetrical well defined prominent
and soft cornua at the site of Implantation
o Hegar's sign: palpable softening of the lower uterus starts to appear
at 6 weeks and most evident at 10-12 weeks of gestation
o Palmer's sign: 4-8 weeks regular contractions, occur by manual
palpation.
o McDonald's sign: positive when the uterine body and cervix can be
easily flexed against each other.
Cervical changes Goodell's sign: softening of the cervix can be
detected by the second month of pregnancy. In non-pregnant women
the cervix is hard like the tip of the nose. While in the pregnancy the
cervix will be soft like the lip.
Palpation of the fetus parts: ballottement of the fetus or fetal part and
mapping of the fetal outline by the palpation
Braxton hick contractions
Endocrine test (pregnancy test): with a possibility of false positive
results
3- Presumptive signs
Breast changes: swelling and tenderness
Changes in the skin and mucus membrane:
o Chadwick's sign (violet bluish discoloration of the vulva, vagina,
cervix) at 6-8 weeks of gestation
o Increased skin pigmentation (linea nigra, striae gravidarum,
chloasma)
o Development of abdominal striae
4- Symptoms
cessation of menses: 8% of pregnancies have some source of bleeding
Nausea with or without vomiting: that occur in half of pregnancies and
subsides within 14 weeks of gestation
Bladder irritability, frequency
Easley fatigability
#Changes in pregnancy
1- Hormonal changes
:
Increase of estrogen, progesterone, secretion of hCG and Human chronic
lactogen, increase production of corticotrophin, thyrotropin and
prolactin, while FSH and LH decrease, Increase secretion of

48
glucocorticoids and aldosterone, and increase secretion of thyroxin,
Parathyroid increase, Increase secretion of vasopressin.
2- Endocrine changes:
↑ Prolactin concentration.
Human growth hormone is suppressed.
↑ Corticosteroid concentrations.
↓ TSH in early pregnancy.
↓ fT4 in late pregnancy.
hCG is produced.
Insulin resistance develops.
3- Metabolism:
Increases in basal metabolic rate (BMR).
Weight gain during pregnancy consists of the products of conception
(fetus, placenta, amniotic fluid), the increase of various maternal tissues
(uterus, breasts, blood, extracellular fluid), and the increase in maternal
fat stores.
Body weight increase 12.5–18.0 kg in pregnancy.
Carbohydrate metabolism (fasting plasma glucose concentrations are
reduced, little change in insulin levels, reduced blood glucose values)
During lactation, glucose levels fall and insulin resistance returns to
normal, as glucose homeostasis is reset.
Triacylglycerols, fatty acids, cholesterol and phospholipids, which all
increase after the eighth week of pregnancy.
Around 40% of circulating calcium is bound to albumin. Since plasma
albumin concentrations decrease during pregnancy, total plasma
calcium concentrations also decrease.
4- Volume homeostasis:
The rapid expansion of blood volume begins at 6–8 weeks gestation
and plateaus at 32–34 weeks gestation.
The expanded extracellular fluid volume accounts for between 8 and
10 kg of the average maternal weight gain during pregnancy.
Total body water increases from 6.5 to 8.5 L by the end of pregnancy.
Larger increase of plasma volume relative to erythrocyte volume
results in haemodilution and a physiologic anemia
Factors contributing to fluid retention
o Sodium retention.
o Resetting of osmostat.
o ↓ Thirst threshold.
o ↓ Plasma oncotic pressure.
Consequences of fluid retention

49
o ↓ Hemoglobin concentration.
o ↓ Hematocrit.
o ↓ Serum albumin concentration.
o ↑ Stroke volume.
o ↑ Renal blood flow.
5- Blood:
Decreases in:
o Hemoglobin concentration.
o Hematocrit.
o Plasma folate concentration.
o Protein S activity.
o Plasma protein concentration.
o Creatinine, urea, uric acid.
Increases in:
o Erythrocyte sedimentation rate.
o Fibrinogen concentration.
o Activated protein C resistance.
o Factors VII, VIII, IX, X and XII.
o D-dimers.
o Alkaline phosphatase.
6- Changes in circulatory system
:
↑ Heart rate )10–20 per cent).
↑ Stroke volume )10 per cent).
↑ Cardiac output )30–50 per cent).
↓ Mean arterial pressure )10 per cent).
↓ Pulse pressure.
Maternal hemoglobin levels are decreased because of the discrepancy
between the 1000 to 1500 mL increases in plasma volume and the
increase in erythrocyte mass, which is around 280 mL. Transfer of iron
stores to the fetus contributes further to this physiological anemia.
Palpitations are common and usually represent sinus tachycardia,
which is normal in pregnancy.
Edema in the extremities is a common finding, and results from an
increase in total body sodium and water, as well as venous compression
by the gravid uterus.
7- Respiratory system:
Ventilatory changes:
o Thoracic anatomy changes.
o ↑ Minute ventilation.

51
o ↑ Tidal volume.
o ↓ Residual volume.
o ↓ Functional residual capacity.
o Vital capacity unchanged or slightly increased.
Blood gas and acid–base changes:
o ↓ pCO2.
o ↑ pO2.
o PH alters little.
o ↑ Bicarbonate excretion.
o ↑ Oxygen availability to tissues and placenta.
8- GIT changes:
Mouth:
o Increased susceptibility to gingivitis.
o Increased anaerobic infection.
o Predispose to dental caries.
o Increased tooth mobility.
Gut:
o The uterus displaces the stomach and intestines upwards.
o Increasing gastric acidity.
o Increase the incidence of reflux esophagitis and heartburn.
o The pregnant woman is at increased risk of aspiration of gastric
contents when sedated or anaesthetized after 16 weeks gestation.
o Constipation and alter the bioavailability of medications.
Liver:
o Telangiectasia and palmar erythema occur normally in 60% of
pregnant female.
o Portal vein pressure is increased in late pregnancy.
o Hepatic protein production increases, serum albumin levels decline.
o Increase in serum alkaline phosphatase.
o Increased production and plasma levels of fibrinogen and the clotting
factors VII, VIII, X and XII.
o Plasma cholesterol levels and triglycerides increased.
9- Renal changes
:
↑ Kidney size (1 cm).
Dilatation of renal pelvis and ureters.
↑ Blood flow )60–75 per cent).
↑ Glomerular filtration )50 per cent).
↑ Renal plasma flow )50–80 per cent).
↑ Clearance of most substances.

51
↓ Plasma creatinine, urea and urate.
Glycosuria is normal.
Urine output increase in first trimester, slightly decreased in the
second trimester and increase again in the third trimester
10- Skin changes:
Hyperpigmentation.
Striae gravidarum.
Hirsutism.
↑ Sebaceous gland activity.
11- The maternal brain:
Women frequently report problems with attention, concentration and
memory during pregnancy and in the early postpartum period.
Proposed causes include lack of estrogen or elevated levels of
oxytocin, while elevated progesterone levels do not seem to be involved.
Progesterone has a sedative effect and responsible for some of the
difficulties staying alert.
12- The senses:
Changes in the perception of odors (due to changes in both cognitive
and hormonal factors).
Olfactory sensitivity actually decreases.
Corneal sensitivity decreases (related to an increase
Partogram
A graphical representation of progress of labour.
This record allows visual assessment of mother pulse rate & blood
pressure, srength&frequency of uterine contraction.
#The labor:
Definition regular contractions bringing about progressive cervical
change.
Occur with labor loss of a show + spontaneous rapture of the
membrane.
Estimation of fetal age Naegele's rule, fundal height, quickening,
fetal weight, US
Success of labor depend on the three P:
P1: power = uterine contractions:

52
o Characterized by interval, duration, intensity.
o Good contraction: interval = 2-3 min / duration = 45-60 sec.
o Ideal contractions number 4-5 contractions per 10 minutes.
o In abnormal labor weak and infrequent uterine contractions or
uncoordinated contractions that occur in twos or threes then stop //
treated by rehydration + IV oxytocin + artificial rupture of the
membrane.
P2: passenger = fetus:
o Fetal variables that can affect labor fetal size, lie, presentation,
attitude, position, station, number of fetuses, presence of anomalies.
o Breech and face, brow presentation may lead to poor progress.
o Risk factors for poor progress in labor small women, big baby,
malposition, malpresentation, early membrane rapture, soft
tissue/pelvic malformation.
P3: passage = pelvis:
o Consists of bony pelvis and soft tissues of the birth canal (cervix,
pelvic floor musculature).
o Small pelvic outlet can result in CPD.
o Abnormalities in the passage could be due to abnormal pelvis,
abnormalities in the uterus and cervix like fibroid, cervical dystocia.
o Cervical dystocia non-compliant cervix which effaces but fails to
dilate because severe scarring usually as result of cone biopsy and may
lead to CS.
Diagnosis of labor pain:
o History: regular painful contractions every 5-8 min, bloody show,
spontaneous rapture of membrane.
o Physical examination: reduction of interval between contractions,
abdominal pain, cervical effacement (50%), cervical dilatation (2 cm).
1st stage of labor:
o Latent phase: from the onset of labor until 3-4 cm dilatation // lasts
3-8 in primi and shorter in multi.
o Active phase: from 3-4 cm dilatation to full dilatation (10 cm)
o Management of first stage Maternal vital signs, Regular
recording of uterine contractions and fetal heart rate, Food / IV fluid
consideration, Maternal position, Analgesic drug consideration, Record
and assess progress of labor.
2nd stage of labor:
o From fully dilated cervix until delivery of baby.
o Moulding alternation of fetal cranial bones to each other as a
result of compressive forces of the maternal bony pelvis.

53
o Caput localized edematous area on the fetal scalp caused by
pressure of the cervix.
o Second stage takes 2 hours in primi and 1 hour in multi.
o Mechanism of labor: There are 8 cardinal movements in occiput
anterior presentation. Refers to changes in the fetal head position
during its passage through the canal Engagement Descent
Flexion Internal rotation Extension Restitution
External rotation Expulsion.
3rd stage of labor:
o From delivery of the baby until delivery of the placenta.
o Sings of placental separation lengthening of umbilical cord, gush
of blood, fundus become globular and more anteverted against
abdominal hand.
o Controlled cord traction The Placenta is delivered using one
hand on umbilical cord with gentle downward traction, The Other hand
should be on the abdomen to support the uterine fundus, this is the
active management of third stage.
o Risk factor for aggressive traction is uterine inversion.
o Normal duration between 0-30 min for both PrimiG and MultiG.
4th stage of labor:
o Refers to the time from delivery of the placenta to 1 hour
immediately postpartum.
o Blood pressure, uterine blood loss, pulse rate must be monitored
closely ~ 15 min.
Cephalopelvic disproportion (CPD):
o Implies anatomical disproportion between the fetal head and
maternal pelvis.
o CPD is suspected if Progress of labor is slow or arrested despite
efficient uterine contractions / The fetal head is not engaged / Vaginal
exam, shows severe moulding and caput formation / The head is poorly
applied to the cervix.
o Oxytocin can be given carefully to primigravida with mild to moderate
CPD as long as the CTG is reactive.
o Relative disproportion can be overcomed if the malposition is
corrected (conversion to flexed OA position).
Patterns of abnormal progress in labor:
o Prolonged latent phase / primary dysfunctional labor / secondary
arrest.
o Causes: malposition, malpresentation, CPD, inefficient uterine
contractions.

54
#Antepartum hemorrhage:
Definition:
vaginal bleeding from 24 weeks to the delivery of baby.
Placental causes:
placental abruption, placenta praevia, vasa
praevia.
Local causes
: cervicitis, cervical ectorpion, cervical cancer,
vaginal trauma & infection.
#Polyhydramnious
Definition: this is the excess of amniotic fluid more than 2000 ml
Types:
o Chronic (gradual accumulation noticed after 30th week of gestation)
o Acute (earlier and quicker noticed, for example in the uniovlar twins)
Causes:
o Fetal: Multiple pregnancies and Fetal abnormalities: anencephaly,
esophageal and duodenal atresia, spina bifida, skeletal or cardiac or
intrauterine infection (rubella – toxoplasma), fetal tumors
o Maternal: D.M and Rh isoimmunization
o Placental: chorioangioma and circumvallate placenta syndrome
o Idiopathic
Clinical features: unduly enlarged abdomen, usually mobile fetus, chest
discomfort, dyspnea, acute type associated with abdominal pain and
vomiting
On examination:
o large for date uterus
o stretched abdominal muscles
o Highly ballotable fetus
o Fluid thrill and malpresentation
o Edema of the abdominal wall and of the vulva
o Very tense uterus especially in the acute phase
Diagnostic tools
o Ultrasound: the deepest pool of the AF that is free of cord and limbs,
if it is more than 8 cm in vertical length is indicative for polyhydramnious

55
o AFI (amniotic fluid index) if > 23 cm
Differential diagnosis:
o Wrong dating
o Coexisting ovarian cyst
o Multiple pregnancies
o Abruption placenta
Effects on pregnancy and labor:
o Preterm labor
o Risk of placenta abruption and cord prolapse
o Fetal mal-presentation
o PPH
o perinatal mortality
Treatment: termination of pregnancy if there is any gross fetal
abnormalities.
#Ultrasound during pregnancy
Early ultrasound (in the first trimester):
o Know Site of pregnancy (normal – ectopic)
o Know number of fetuses
o Fetal Viability
o Gestational age (G.A)
o To detect any anomaly
o Polyhydramnious (access of amniotic fluid)
Anomaly ultrasound (18-20 weeks)
o Detection of congenital anomalies
o Gestational age
o Twins
Late ultrasound (in the third trimester)
o oligo or poly hydroaminous
o position of the placenta
o fetal well being.

56
Review of lectures
Malposition of fetus
Vertex
The area of the skull between the anterior and posterior fontanelles,
and the parietal eminence Top of the skull
Occiput
Back of the fetal head behind the posterior fontanelle
Sinciput
That part of the fetal head in front of the anterior fontanelle.-forehead
or brow
Position :
The relationship of a defined area on the presenting part
)Denominator) to the mother’s pelvis .
Types of breech presentation
Frank breech (65%) - Hips flexed, knees extended
Complete breech (25%) - Hips flexed, knees flexed
Footling or incomplete (10%) - One or both hips extended, foot
presenting

57
diagnosis
Palpations and ballottement(leopold man.)
Pelvic exam.
Ultrasound
X-ray studies.
Unstable lie
Is a term used when the fetal lie and presentation is repeatedly changed
after 36 weeks of pregnancy .
The lie being variable between longitudinal, transverse and oblique.
Antepartum haemorrhage:
is bleeding from the the placental site from 24 week gesation and
before delivery of the fetus.
Causes of antepartum haemorrhage:
Common:
Placenta previa..
Abruptio placentae
Uncommon:
Uterine rupture
Fetal (chorionic) vessels rupture.
Cervical or vaginal laceration.
Cervical or vaginal lesions.
Congenital bleeding disorders.

58
abortion
Causes of spontaneous miscarriage:
1- maternal causes 2- fetal causes
1-Maternal causes :-
A.General :
1-Acute febrile illness.
2-infection (bacterial vaginosis, syphilis, rubella). Any severe infection
that leads to bacteraemia or viraemia can cause sporadic miscarriage.
3- Severe hypertension
4-Severe renal disease
5-Badly controlled Diabetes mellitus.
6-Hypothyrodisim.
7-Severe malnutrition
8-Trauma.
-direct penetrating injury
-surgery (abdominal, pelvic)
-amnicentesis (aspiration of the aminiotic fluid from the amniotic sac)
-chorionic villous sampling
9-Poisons (cytotoxic drug, lead, quinine, ergot, smoking, alcohol)
B.local causes :
1-Uterine fibroids. (submucous fibroid related to uterine cavity ,like
leomyoma).
2-Congenital abnormalities (double, septate uterus).
3-Cervical incompetence/ weakness.

59
4- Incarcerated retroverted uterus in pelvis (Fixed).
5-Asherman's syndrome (intrauterine adhesion).
6-Presence of intrauterine contraceptive device (IUCD).
7-Abnormalities of implantation (low implantation of placenta).
2-Fetal causes:
-Fetal abnormalities.
-multiple pregnancy.
3-immunological causes factors:
a. autoimmune disease
b. Rh incompatibility
4. Endocrine abnormalities:
a. luteal phase inadequacy.
b. hypersecration of LH.
septic abortion :
Occur in:-
-missed abortion.
-incomplete abortion.
-induced abortion (criminal).
Symptoms:
1-History of abortion (often criminal).

61
2-Maternal fever.
3-Lower abdominal pain.
4-Persistent vaginal bleeding.
5-Offensive vaginal discharge.
Signs:
1-patient is ill, toxic.
2-Raise temperature and tachycardia.
3-Suprapubic tenderness with guarding.
4-Uterus is very tender.
5-Cervix remained patulous.
6-Offensive vaginal discharge.
Investigations:
Ultrasound.
Vaginal and cervical swab, blood and urine culture.
Complications of curettage:
1-Immediate :
-haemorrhage.
-uterine perforation.
-cervical injury.
-acute haematometra.
-intra-abdominal organ injury.
-increase maternal mortality.

61
2-Delayed:
-infection.
-retained tissue.
3-late:
1.Asherman's syndrome (intrauterine adhesions).
2.Future pregnancy adverse outcome (as cervical incompetence)
3.Rh sensitization if mother Rh negative and not receive prophylactic
treatment.
Hydatidifrom mole
Clinical features :
1.Typical clinical feature in complete mole:
amenorrhoea.
Vaginal bleeding is most common sign of variable amount mostly
in early pregnancy around 12-14 weeks.
Usually painless but sometimes associated with pain due to
uterine contractions.
Symptoms of pregnancy in exaggerated form.
2. symptoms of complications of hydatidiform mole:
a. pre-eclampsia early onset before 20th weeks
b. hyperemesis gravidarum.
c. Anaemia.
d. hyperthyroidism.

62
e. complication of theca lutein cyst of ovary (rupture, torsion).molar
pregnancy produces excessive hCG , which stimulates excessive growth
of ovaries.
h. pelvic infection.
g. perforated uterus.
j. disseminated intravascular coagulopathy (DIC).
k. embolization and respiratory symptoms.
3. spontaneous expulsion of vesicles from vagina around 16 weeks.(if
undiagnosed before).
4. discovered accidentally by ultrasound at booking which make the
gestational age at evacuation of hydatidiform mole is about 9-10 weeks.
investigation (diagnosis)
1. Clinical features
amenorrhoea and vaginal bleeding with larger than expected
size uterus.
2. Us
3. B-Hcg
4. X-ray
Partial mole
Come with signs and symptoms of an incomplete or missed
abortion,
bleeding,
small uterus,
low hCG levels.
Treatment

63
1. Evacuation
2. Follow up to detect malignant changes.
Risk of hydatidiform mole:
Before evacuation:
1. pre-eclampsia early onset before 20th weeks
2. hyperemesis gravidarum.
3. Anaemia.
4. hyperthyroidism.
During evacuation:
1. Bleeding can be profuse.
2. Sepsis.
3. Perforation of uterus.
4. Air embolism.
5. Incomplete evacuation of uterus.
After evacuation:
1. Choriocarcinoma.
2. Increase risk of recurrence of mole.
Causes of vaginal bleeding in early pregnancy:
1.miscarriage (spontaneous abortion).
2.ectopic pregnancy.
3.Hydatidiform mole.
4. Incidental cause
Cervical cause
1.
2.

64
3.
4.
5.
Vaginal cause
1.
2.
3.
5. Blood dyscarasia
Vomiting in pregnancy
Etiology
1. Stretch of peritoneum over the uterine.
2. High level of hcg and thyroid.
3. Allergic response of maternal tissue to fetus.
4. Psychological and emotional stress .
Management
1. Exclusion of other causes.
2. Rest
3. Small and frequent meal .
4. Drugs, anti-histamine ,anti- emetic .
5. Advice that this condition is self-limiting .
Prolonged pregnancy (post term- post date ).
pregnancies persists beyond 42 completed weeks or more than 294
days from the onset of the last normal menstrual period (LMP).
Fetal postmaturity syndrome
-30% of postterm pregnancies.
It is related to the aging and infarction of placenta

65
resulting in placental insufficiency with impaired oxygen diffusion
and decreased transfer of nutrients to fetus.Fetus
is typically has loss of subcutaneous fat, long fingernails, dry,
peeling skin, and abndant hair.
Maternal risk of post date pregnancy
1.
2.
3.
4.
Diagnosis
Accurate dating of gestation
Us
Management
1. Elective induction of labour.
2. Expectant management with/ without antepartum testing
Simple monitoring with Non stress test (NST) cardiotocography
(CTG) and liquor assessment.
Multiple pregnancy
is a pregnancy with two or more fetuses.
Classification:
The classification of multiple pregnancy is based on:
number of fetuses: twins, triplets, quadruplets, etc.,
number of fertilized eggs: zygosity (dizygotic & monozygotic),

66
number of placentas: chorionicity (dichorionic &
monochorionic),
number of amniotic cavities: amnionicity (diamniotic &
monoamniotic)
presentation (clinical fearures ).
1.
exaggerated pregnancy-related symptoms.
The uterus may be palpated abdominally earlier than 12 weeks
gestation.
2.
large-for- dates uterine size,
higher than expected weight gain, >
2 fetal poles on palpation
two or more fetal heart rates heard on auscultation.
Complications
cerebral palsy .
singletons.
-related complications such as
hyperemesis gravidarum, polyhydramnios, pre-eclampsia,
anaemia, antepartum haemorrhage.
- malpresentation, cord prolapse,
premature separation of placenta, cord entanglement,
postpartum haemorrhage.
Labour induction:

67
contraction prior to
their spontaneous onset , leading to cervical dilatation, effacement and
delivery of the baby.(after 24 weeks ).
Augmentation of labour (acceleration):
begun normally.
Indication of induction
-eclampsia, eclampsia).
ating maternal illness.
hospital) .
Contraindications

68
• Malpresentations )e.g., transverse or oblique lie, footling breech).
• Absolute cephalo-pelvic disproportion .
• Placenta previa .
• Previous major uterine surgery or classical Caesarean section.
• Invasive carcinoma of the cervix.
• Prolapsed cord.
• Active genital herpes.
• Gynecological, obstetrical, or medical conditions that preclude
vaginal delivery
complications
1.Failed induction.
2.Uterine hyperstimulation.
3. fetal distress.
4.Cord prolapse.
5.Abruptio placentae.
6.uterine rupture.
7.Inadvertent preterm delivery.
8.Hyponatremia
9.Neonatal hyperbilibubinemia :
10.Hypotonic uterine postpartum hemorrhage :
Modified Bishop Score
This score is predicting for the succession of induction of labour.(0-13)
Less than 5 (unfavorable cervix)

69
9-13 (favorable cervix).
Method of induction of labor
Those employed by women that do not require medical
prescription: caster oil, acupuncture, breast nipple stimulation,
sexual intercourse.
*Mechanical force to promote cervical effacement and dilatation
and initiation of uterine contractions:(membrane sweeping,
hygroscopic (synthetic osmotic dilators (e.g., Lamicel)) and
mechanical dilators (Balloon devices), extra-amniotic infusion of
saline, Amniotomy.
All have a similar mechanism of action as it exert local pressure
that stimulates the release of prostaglandins.
Complications
o infection (endometritis and neonatal sepsis).
o Bleeding
o membrane rupture
o placental disruption.
Amniotomy :
Manipulation of the membranes cause prostaglandin release
,uterine contractions, and cervical rippining.
Complication of oxytocin :
1.Hyperstimulation.
2.water intoxication with convulsion and coma. occurred if
prolonged administration of high dose of oxytocin in large volume
of electrolyte-free fluid because Antidiuretic effect.
3.post partum haemorrhage: mainly due to uterine atony.
4. poor uterine action.

71
5.Neonatal hyperbilirubinemia.
Anatomy
SAGITTAL SUTURE lies between the superior borders of the
parietal bones.
FRONTAL SUTURE is a forward continuation of the sagittal suture,
lies between the two parts of frontal bone.
CORONAL SUTURE lies between the anterior borders of the
parietal bones & the posterior borders of frontal bones.
ANTERIOR FONTANELLE OR BREGMA:
Lies where the sagittal, frontal & coronal sutures meet, is diamond
shaped is present at birth & takes about 20 months to close.
POSTERIOR FONTANELLE:
Lies at the posterior end of the sagittal suture between the two parietal
bones & occipital bone. Is triangular in shape &it closed soon
after birth.
Diameters
suboccipito-bregmatic diameter:9.5 cm
suboccipitofrontal diameter :10 cm
occipitofrontal diameter : 11.5
mento-vertical: 13 cm
submento-bregmatic diameter : 9.5 cm (face presentation ).
Transverse diameter : 9.5
Normal labor
The show
This is mucous discharge from the cervix mixed with little blood as a
result of taking up of the internal os & separation of membranes.

71
Lie
The relation of the long axis of the fetus to the uterus, this may be
longitudinal, oblique or transverse.
Presentation
Is that part of the fetus in or over the pelvic brim in relation to the
cervix. If the head occupies the lower segment the presentation is
cephalic, if is flexed on the spine the vertex presents.
Position
The relationship between selected part of the presenting part of the
fetus to maternal pelvis [the denominator]. With vertex presentation the
denominator is the occiput, with face presentation it is the chin
[mentum].
Attitude
Refers to the relation of different parts of the fetus to one another.
The mechanism of labour in vertex presentation;
-Engagement.
-Descent.
-Flexion.
-Internal rotation.
-Extention.
-Restitution.
-External rotation.
-Shoulder rotation.
-Delivery of fetal body.

72
Placenta
Function of placenta:
1. Enables the fetus to take oxygen & nutrients from the maternal
blood.
2. Excretory function when CO2 & other waste products pass from
the fetus to the maternal circulation.
3. Barrier against the transfer of infection to the fetus.
4. Secrete hormones like hCG, oestrogen and progesterone.
Umbilical cord
Length 50 cm
More 50 lead to cord prolapse and formation of knots around some
parts of fetus.
Less than 50 lead to delay in 2nd stage of labour, premature separation
of the placenta, inversion of uterus are theoretical accidents.
Fetal circulation
Difference between fetal and adult circulation.
& left ventricle work in parallel rather than series.
(highly oxygenated blood), while the placenta & lower body receive
blood from both Rt & Lt ventricle.
Functions of the amniotic fluid :

73
1. Guards the fetus against mechanical shocks, and equalizes the
pressure exerted by uterine contractions.
2. Room for fetal movement.
3. Maintain the temp. of the fetus. so the fetus is not subjected to heat
loss.
4. It can hardly regarded as a source of nutrition since it contain small
amounts of saltsand protein.( swallowing).
5. The forewater bag form a wedge which with uterine contraction
dilates the internal os and the cervical canal.
6. At the rupture of the membrane during labour the fluid flushes the
lower genital tract( aseptic and bactericidal).
7. The amnion produce a variety of bioactive compounds including
vasoactive peptides, growth factors, and cytokines which modulates
chorionic vessels flow or promotes cell replication and calcium
metabolism.
assessment of amniotic fluid volume
1-the deepest vertical pool (DVP)
2-amniotic fluid index (AFI)
Oligohydromnios
Oligohydromnios is a condition in pregnancy characterized by a
deficiency of amniotic fluid,
defined as AFV less than 5th percentile for
gestation, AFI Less 5 or DVP less 2cm.
Causes
1-preterm premature rupture of membrane (PPROM) (50%).
2-placental insufficiency commonly associated with IUGR.
3-congenital fetal anomalies.
....a-renal agenesis.
....b-renal dysplasia.

74
....c-urethral obstruction (atresia or posterior valve).
4-prolonged pregnancy or post-term.
5-maternal drugs as NSAID.
6-maternal complications as hypertension, dehydration, preeclampsia.
Complications of oligohydromnios
Fetal risk
1-perinatal mortality.
2-pulmonary hypoplasia,
3-skeletal deformities. Potter syndrome is the association of flattened
facies, postural deformities & pulmonary hypoplasia as sequelae of
oligohydromnios, first reported in association with bilateral renal
agenesis.
4-prematurity.
5-fetal distress.
Maternal risk
1-increase the risk of CS due to fetal distress secondary to either IUGR,
malformation or cord compression.
2-high rate of physician intervention.
Polyhydromnios
Polyhydromnios is an excess amount of amniotic fluid it is defined as
AFV above 95th centile for gestational age, AFI more 20-24 or DVP of
more 8 cm.
Causes
1-Maternal
...DM
2-Fetal
...intestinal obstruction (duodenal, esophageal atresia).

75
...esophageal compression secondary to thoracic or mediastinal mass as
diaphragmatic hernia.
...impairment of swallowing due to CNS lesion as anencephaly.
...chromosomal abnormalities as trisomy 18
...fetal polyuria
...multiple gestation (twin-twin transfusion syndrome) causing acute
polyhydromnios.
...cardiac failure due to fetal anemia.
...congenital infection
...fetal hydrops secondary to high output cardiac failure. Fig.3 Potter
syndrome
3-Placental
...chorioangioma of placenta
4-idiopathic.
Complications of polyhydromnios
Fetal risks
1-perinatal mortality ranging from 10-30% which is secondary to the
presence of congenital abnormalities & preterm delivery.
2-hypoxia secondary to cord prolapse & abruption placenta.
Maternal risks
1-abdominal discomfort
2-spontaneous preterm labour
3-spontaneous rupture of membrane with risk of
...umbilical cord prolapse
...abruption placenta due to sudden decompression of uterus.
4-malpresentation & unstable lie.
5-post-partum hemorrhage due to post-partum uterine atony.

76
6-increase incidence of CS due to unstable lie & placenta abruption.
7-higher incidence of pre-eclampsia that may be a manifestation of
mirror syndrome in association with fetal hydrops.
Signs and symptoms of pregnancy
Early symptoms of pregnancy:
1. Amenorrhea
2. Breast symptoms
3. Frequency of micturition
4. Abdominal enlargement
5. Fetal movement
6. Nausea with or without vomiting
7. Fatigue
8. Faintness and dizziness
Signs of pregnancy:
a.Signs due to changes in the uterus:
1-Enlargement of the body of the uterus:
2-Softening of the uterus and cervix:
3-Hegar's sign
4-Progressive enlargement of the uterus:
5-Painless contractions:
b.Signs due to the presence of the fetus:
1-Ballottement:
2-Fetal heart sounds:
3-Palpation of the fetal parts:
4-Fetal movements:
5-Funic soufflé:
C. Signs due to changes in the breasts and the skin:
-Breast changes :

77
1-Primary areola.
2-Secondary areola.
3-Montgomery tubercules.
4-Colostrums.
--Skin changes :
1-Chloasma.
2-linea nigra. 3-striae gravidarum.
Laboratory tests for pregnancy:
1-Urine pregnancy test: usually positive on day 35 from LMP
2-Serum pregnancy test: usually positive 7-10 days after conception.
Confirming the diagnosis of pregnancy :
1-Identification of a heart beat.
2-Ultrasonographic recognition of the fetus:
3-Fetal heart activity → real time US show fetal heart after 6 weeks of
gestation.
Differential diagnosis of pregnancy :
1. Uterine fibroids:
2. Symmetrical enlargement of the uterus.
3. No amenorrhoea.
4. Negative PT.
Puerperium
The puerperium refers to the 6 week period following childbirth.
Physiological changes
1-Uterine involution

78
Involution is the process by which the postpartum uterus,
weighing about 1kg, returns to its pre-pregnancy state of less than
100g.
2-Genital tract changes
-cevix
In first few days : easy to pass two fingers
By the end of first week : difficult to pass one finger
By the end of second week : internal os closed .
-Vagina
In the first few days, the stretched vagina is smooth and oedematous,
but by the third week rugae begin to reappear.
3- Lochia
Lochia is the blood stained uterine discharge that is comprised of blood
and necrotic decidua.
4- Abdominal wall
Return to pre pregnant state .
Complications of the puerperium
The most serious complications are:-
Other problems include:-

79
diastasis
Secondary postpartum haemorrhage :-
fresh bleeding from the genital tract between 24 hours and 6 weeks
after delivery.The most common time is between days 7 &14
Aetiology:
1. Retained placental tissue (most common).
2. Endometritis.
3. Hormonal contraception.
4. Bleeding disorders, e.g. von Willebrand’s disease.
5. choriocarcinoma
Puerperal Pyrexia
Is defined as a temperature of 38°C (104°F) or higher on any two of the
first 10 days postpartum, exclusive of the first 24 hours.
Coagulations disorders in pregnancy
Normal hemostasis requires 3 main factors;
*Vascular constriction.
*Platelet aggregation &formation of platelet plug.
*Fibrin formation through coagulation system.
Venous thromboembolism (VTE ), any thrombo embolic event in the
venous system.

81
Deep venous thrombosis (DVT), radiologically confirmed occlusion of
deep venous system of the leg sufficient to produce symptoms of pain or
swelling.
Pulmonary embolism (PE), radiologically confirmed occlusion of
pulmonary arteries sufficient to cause symptoms of breathlessness,
chest pain or both.
Hemostatic problems associated with pregnancy:
1-Thromboembolism.
2-Hemorrhage with or without coagulopathy
Clinical Features of Venous TE:
1-Superficial thrombophlebitis.
2-DVT.
3-PE.
Diagnosis of DVT
1-Clinical features usually affects left femoral vein.
2-Investigations
...Impedance plethysmography (IPG), little value in 3 rd trimester.
...Doppler US, same as IPG.
...Duplex US, used in pregnancy.
...Contrast venography, gold standard.
...Iodine 125 fibrinogen scan
...D-dimer level
Investigations of PE:
CXR, ECG, perfusion / ventilation lung scan, arterial blood gas analysis,
pulmonary angiography& CT scan.
Causes of DIC
1-Endothelial injury: as in

81
...preeclampsia.
...Hypovolemia.
2-Release of thromboplastin as in:
...Abruptio placentae.
...Amniotic fluid embolism.
...Retained dead fetus.
3-Release of phospholipid as in
...Intravascular hemolysis
...Incompatible blood transfusion
Clinical features of DIC :-
1-Asymptomatic
2-Variable degrees of thrombocytopenia as in small abruptio placentae.
3-Massive uncontrollable hemorrhage as abruptio placentae, amniotic
fluid embolism and eclampsia.
Management:-
1-Fluid replacement to avoid renal shut down usually by simple
crystalloid eg. Hartmanns solution 2-3 times the estimated volume blood
loss.
2-FFP which contains all coagulation factors.
3-Fresh blood transfusion.
IUGR
• IUGR is failure of the fetus to achieve its normal growth potential
or fetuses whose growth velocity slows down or stops.
CAUSES

82
Maternal facrors
1
- maternal disease (chronic respiratory dis).
2
- malnutrition
3
- ethinic
& socio-economic factors
4
- maternal hypoxemia
5
- low pre-pregnancy weight
6
- primigravida
7
- drugs
Fetal factors
1
- genetic disease
2
- structural abnormalities
3
- chromosomal abnormalities (trisomy
11
،
13
،
21
)
4
- cardiovascular disease
5
- congenital infection (TORCH
)
6
- multiple pregnancy
Placental factors
1-reduced utero-placental perfusion.
2-reduced feto-placental perfusion.
Complications
Antepartum complications
1. still birth.
2. oligohydromnios.
*During labour
i. meconium aspiration
ii. fetal distress
iii. intrapartum fetal death

83
neonatal complications
1
- hypoxic ischemic encephalopathy.
3
- hypoglycemia.
4
- hypocalcemia
5
- defective temperature regulation.
6
- chronic intrauterine hypoxia
... polycythemia.
Adult complications
1
- complication in adult life
) NIDDM, cardiovascular dis &.strocke.)
2
- educational underachievement
IUFD
• IUFD is fetal demise after 24 weeks gestation
& before the onset of
labour.
CAUSES
Maternal causes
1
- medical dis.
2
- infection
3
- autoimmune disorders
4
- hyperpyrexia
& sever anaemia
5
- Rh incompatibility
6
- drug abuse
7
- obstetrics causes
1
- cholestasis of pregnancy
9
- trauma
Fetal causes
1
- malformation
2
- infection
3
- immune haemolytic dis.

84
4
- metabolic dis.
5
- IUGR
Placental causes
1
- placental dysfunction, previa ,abruption, infarction.
2
- twin-twin transfusion syndrome
3
- fetomaternal haemorrhage
4
- chorioamnionitis
5
- iatrogenic
6
- cord accident
Expectant management
•
10
%
will experience spontaneous onset of labour within 2-3 wks of
fetal demise
Intrapartum management
1
- membrane should be left intact as long as possible.
2
- morphin analgesia
3
- fetal death
<
82
wks...mifepristone
200
mg then misoprostol
400mcg
>
82
wks...oxytocine if cervix favorable , in un
favorable cervix use laminaria tents to enhance ripening then use
oxytocine.
4
- active management of 3rd stage of labour
5
- prepair blood
& its product.
Complications
-1 infection
2
-
PPH
3
- retained placenta
4
- abruption of placenta

85
5
- DIC
6
- sepsis
7
- shock, renal failure
1
- maternal death.
Prelabor rupture of membrane
Aetiology
Term PROM
. Programmed cell death &
activation of catabolic enzymes &
mechanical forces result in ruptured membrane.
Preterm PROM
1-ascending infection appears one of the major causes. Most of
infection appears subclinical & give few signs or symptoms.
2-antepartum hemorrhage (APH).
3-cervical weakness (incompetence), failure of cervix to be a barrier to
ascending infection & by allowing membrane to prolapse.
4-maternal smoking.
Complications (risks) of PROM.
A-Maternal risks
1-intrauterine infection
2-abruption placenta
3-PPH
4-retained placenta
5-puerperal sepsis & septic shock leading to maternal death.
B-Fetal risks
1-infection

86
2-prematurity & its complications
3-increase the risk of cord prolapse Fig.2 Speculum Examination
4-pulmonary hypoplasia
5-fetal or neonatal death.

87
